Wissenswertes
Liebe Patientin, lieber Patient,
am liebsten beraten wir Sie persönlich.
Nutzen Sie aber auch gerne unsere Homepage, um sich im Vorfeld zu orientieren und informieren. Im Folgenden möchten wir Ihnen einige weitere praktische und informative Aspekte rund um das Auge und Ihren Aufenthalt bei uns geben:
Nachfolgend einige Regeln zur richtigen Anwendung von Augentropfen
Wie tropfe ich richtig
Tipp: Zittern Sie zu sehr oder können das Auge während der Verabreichung nicht offen halten, dann lassen Sie sich helfen.
Übrigens: Manche Patienten/innen glauben fälschlicher Weise, dass zwei oder mehr Tropfen des selben Medikaments wirksamer wären als nur ein einzelner. „Eine höhere als die verschriebene Dosierung führt zu keinem besseren Erfolg, kann jedoch zu einer Medikamenten- Überdosis mit entsprechenden Nebenwirkungen führen“
Eine ganze Reihe wichtiger Augenuntersuchungen und Behandlungen, insbesondere der Netzhaut, aber auch Untersuchungen zur Vorbereitung von Operationen, können nur sinnvoll und mit der notwendigen Ausführlichkeit erfolgen, wenn die Pupille medikamentös erweitert wird.
Die Pupillenerweiterung erfolgt mit Augentropfen, die mindestens 15-30 Minuten einwirken müssen. Die Pupillenerweiterung hält in der Regel mehrere Stunden an. Blendempfindlichkeit, verschwommenes Sehen, insbesondere in der Nähe sind übliche Folgen der Pupillenerweiterung. Die Fähigkeit zur aktiven Teilnahme am Straßenverkehr und die Bedienung von Maschinen ist dadurch beeinträchtigt und deshalb erst 4 Stunden nach Applikation der Augentropfen wieder möglich, sehr selten noch später.
Bitte berücksichtigen Sie dies bei der Planung Ihres Termins in unserer Praxis.
In den meisten Fällen ist die Untersuchung mittels einer speziellen Ultra-Weitwinkel Kamera eine komfortable Alternative. Die berührungslose Aufnahme ermöglicht eine nahezu vollständige Untersuchung der Retina - die Gabe von Augentropfen ist nicht notwendig, so dass Sie im Anschluss keinerlei Einschränkungen haben.
Sprechen Sie uns an, ob diese Untersuchung in Ihrem Fall sinnvoll ist.
Aktuell können wir Ihnen diese Untersuchung nur in der Praxis Fulda Innenstadt anbieten.
Pupillenerweiterung
In unseren Praxen decken wir nahezu das gesamte Spektrum der Augenheilkunde ab – von der einfachen Brillenbestimmung bis hin zu komplexen konservativen und operativen Problemen. Dabei sind die Bedürfnisse jedes Einzelnen sehr unterschiedlich. In der Folge können unsere Terminpläne gelegentlich durcheinandergeraten. Auch augenheilkundliche Notfälle tragen dazu bei.
Seien Sie versichert: Wir sind bemüht ihre Wartezeiten auf ein Minimum zu reduzieren.
Wartezeiten
Liebe Patientin, lieber Patient,
fast täglich kann man der Tagespresse entnehmen, dass die finanzielle Lage des gesetzlichen Krankenversicherungssystems in Deutschland angespannt ist. Immer mehr werden die Leistungen der gesetzlichen Krankenkassen auf das Notwendigste beschränkt.
Die Augenheilkunde ist eines der innovativsten Fachgebiete der Medizin. Zum Beispiel eröffnen hochmoderne bildgebende Verfahren diagnostische und therapeutische Möglichkeiten zu einem so frühen Zeitpunkt, dass die Prognose einiger Erkrankungen auf diese Weise deutlich verbessert werden kann. Wir fühlen uns darum verpflichtet Ihnen die derzeit bestmögliche medizinische Versorgung anzubieten - unabhängig von ihrem Versicherungsstatus.
Profitieren Sie von unserem Know-How
Mit Hilfe dieser verbesserten Diagnostik können wir ihr Problem häufig besser und früher verstehen mit der Folge einer individuelleren Beratung und Therapie. Dabei ist es für uns selbstverständlich, dass alle diese Leistungen wissenschaftlich anerkannt und ihr Mehrwert belegt sein muss.
Wahlleistungen
Die Altersweitsichtigkeit (Presbyopie) ist keine Erkrankung. Vielmehr ist sie das Resultat eines natürlichen Alterungsprozesses der Linse.
Konkret handelt es sich um den Verlust der Elastizität der natürlichen Linse. Hierdurch geht die Fähigkeit in Nähe und Ferne scharf sehen zu können, dies nennen wir Akkommodation, langsam verloren. Etwa ab dem 45. Lebensjahr macht sich dies bemerkbar. Wie auch bei der eigentlichen Weitsichtigkeit haben die Betroffenen Probleme beim Lesen im normalen Leseabstand. Mit einer passenden Brille lässt sich dies aber beheben.
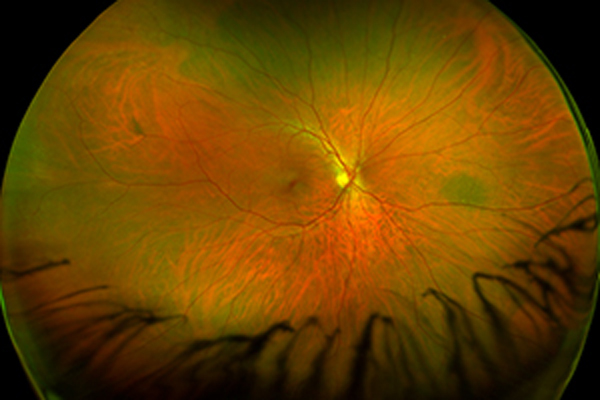
Verschlüsse von Arterien sind aus Patientensicht noch dramatischer, denn es wirkt, als wenn jemand „plötzlich das Licht ausmacht“.
Was passiert da?
Es tritt eine akute Verstopfung einer Blut und Sauerstoff zuführenden Arterie zum Auge auf. Vergleichbar der Situation am Herzen beim Herzinfarkt, erleidet die Netzhaut einen Infarkt, d. h. sie stellt ihre Funktion aufgrund von Sauerstoffmangel ein. Dauert der Verschluss der Arterie mehrere Stunden und ist komplett, stirbt die Netzhaut ab. Glücklicherweise tritt ein kompletter Verschluss eher selten auf.
Was ist die Ursache?
Häufigster Grund ist eine Embolie. Das bedeutet ein kleines “Klümpchen” im Blut (ein Embolus) verstopft ein Gefäß im Auge. Herkunft ist entweder ein erkranktes Herz mit Herzklappenfehlern bzw. Rhythmusstörungen oder Wandbeschichtungen (z. B. Cholesterin oder Kalk) der Halsgefäße, die sich lösen und mit dem Blut nach oben ins Auge geschwemmt werden und dort dann das Blutgefäß verstopfen. Würden die “Klümpchen” übrigens nicht im Auge “hängen bleiben”, würden sie letztendlich im Gehirn stecken bleiben und dies könnte einen Schlaganfall bedeuten.
Wie merke ich das?
Plötzlich schiebt sich ein Vorhang vor einen Teil (Arterienastverschluss) oder das ganze Gesichtsfeld (Zentralarterienverschluss). Vor allem im letzteren Fall ist es, “als würde einer das Licht ausschalten”. Der Vorgang ist schmerzlos und dauerhaft. Das Sehvermögen ist stark eingeschränkt. Manchmal kann es sich mit der Zeit noch leicht verbessern. Handelt es sich nur um eine kurzfristige Verstopfung, die sich nach ca. 10 Minuten wieder auflöst, spricht man von “Amaurosis fugax”. Letztere ist ein Warnsymptom für eine Schlaganfallgefährdung und ein Grund genauere Ursachenforschung zu betreiben.
Was kann man tun?
Bei Warnsymptomen, wie der Amaurosis fugax, muss die Ursache gefunden und durch eine Behandlung wenn möglich vorgebeugt werden. Das heißt: den Blutdruck einstellen, die Herzrhythmusstörungen behandeln, evt. das Blut verdünnen, evtl. die verstopften Halsgefäße durch eine Bypass-Operation überbrücken. Ist der Verschluss dauerhaft, ist nur innerhalb von 48 Stunden noch etwas Sehvermögen zu retten, wenn der Verschluss nicht komplett war. Eine sofortige Einlieferung in eine Augenklinik oder Augenstation ist notwendig. Dort wird der Druck im Auge medikamentös und gesenkt, eine Massage des Auges durchgeführt und spezielle Sauerstoffmischungen zum Atmen gegeben. Die Ergebnisse sind, im Bezug auf das Sehvermögen allerdings schlecht, weshalb Vorbeugung oberstes Gebot ist.
Stabsichtigkeit
Die Stabsichtigkeit ist eine Sehstörung, die durch eine unregelmäßig gekrümmte Hornhaut entsteht. Die ins Auge fallenden Lichtstrahlen werden dabei nicht in einem Punkt auf der Netzhaut gebündelt, sondern verzerrt als verschwommene Linie (Stab) abgebildet. Die der Stabsichtigkeit zugrunde liegende Hornhautverkrümmung ist meistens angeboren, aber auch Narben nach Hornhautverletzungen können eine Stabsichtigkeit auslösen.
Der reguläre Astigmatismus wird in der Regel vererbt und ändert sich im Laufe des Lebens nicht. Die ungleiche Brechkraft der Hornhaut zeigt sich in zwei senkrecht aufeinander stehenden Ebenen (Meridianen). Bei der häufigeren Form dieses Astigmatismus ist die Brechung im Längsachsenmeridian (senkrecht) stärker, bei der Form des Astigmatismus gegen die Regel ist die Brechung im Querachsenmeridian (waagerecht) stärker.
Der irreguläre Astigmatismus (auch Brennpunktlosigkeit) entsteht durch unregelmäßige Wölbung und Brechkraft der brechenden Medien, meistens der Hornhaut. Ursachen für diese Form der Stabsichtigkeit sind zum Beispiel Hornhautnarben oder auch ungleichmäßige (inhomogene) Trübungen der Linse beim grauen Star (Katarakt). Im Fall des sogenannten Keratokonus handelt es sich um eine Fehlbildung der Hornhaut, die sich durch eine zunehmende kegelförmige Vorwölbung der Hornhautmitte äußert. Dieser kann die Ursache für eine zunehmende irreguläre Stabsichtigkeit sein und wird häufig durch eine fortschreitende Ausdünnung und Vernarbung der Hornhaut begleitet.
Eine vorübergehende Stabsichtigkeit kann nach der operativen Behandlung eines grünen (Glaukom) oder grauen Stars (Katarakt) auftreten, wenn die Hornhaut – bedingt durch die Operation – verzogen wird.
Die Symptome einer Stabsichtigkeit hängen davon ab, wie ausgeprägt die zugrunde liegenden Brechungsfehler sind. Während eine leichte Stabsichtigkeit von den Betroffenen häufig gar nicht bemerkt wird, äußert sich eine stärker ausgeprägte Stabsichtigkeit durch unscharfes Sehen sowohl in der Nähe als auch in der Ferne. Da das Auge ständig versucht, das verzerrte Bild durch Anpassen der Brechkraft (Akkommodation) scharf zu stellen, können Symptome wie Kopfschmerzen und Augenbrennen auftreten, weil das Auge unaufhörlich versucht, das fehlerhafte Bild scharf darzustellen.
Die Diagnose der Stabsichtigkeit kann mit speziellen Geräten gestellt werden. Dabei sind auch die Ausmaße der Stabsichtigkeit zahlenmäßig (quantitativ) bestimmbar. Die Hornhautkrümmung wird mit dem so genannten Ophthalmometer gemessen. Die Stärke der Verkrümmung wird wie bei der Weit- (Hyperopie) und der Kurzsichtigkeit (Myopie) in Dioptrien angegeben, die Achse, in der die Verkrümmung liegt, in Winkelgrad. Es ist besonders wichtig, die Stabsichtigkeit bei Kindern frühzeitig zu erkennen und zu korrigieren, um einer späteren Fehlsichtigkeit vorzubeugen. Daher sollten vor allem selbst betroffene Eltern frühzeitig die Augen ihrer Kinder augenärztlich untersuchen lassen.
Die Therapie der Stabsichtigkeit hängt davon ab, welche Form von Stabsichtigkeit vorliegt. - Liegt ein regulärer Astigmatismus vor, erfolgt die Korrektur traditionell durch eine Brille mit speziell geschliffenen Zylindergläsern oder durch entsprechende formstabile (feste) Kontaktlinsen. Ein irregulärer Astigmatismus kann nicht durch eine Brille korrigiert werden. Wenn die Hornhautmitte klar – also ohne Narben – ist, kann eine harte Kontaktlinse die Sehleistung deutlich verbessern. Ggf. erscheint eine Hornhautverpflanzung (Keratoplastik) als Mittel der Wahl.
Deutlich schonender als eine Hornhautverpflanzung ist jedoch eine Korrektur mit dem Excimer Laser (Augenlaserbehandlung, s.a. www.augenlaserzentren.de ). Da die Stabsichtigkeit sehr häufig in Verbindung mit anderen Formen der Fehlsichtigkeit (Kurz- oder Weitsichtigkeit) auftritt, kann der Astigmatismus zusammen mit einer Augenlaserbehandlung wesentlich schonender und dauerhafter korrigiert werden, als durch Kontaktlinsen oder z.B. eine Hornhauttransplantation. Moderne Methoden der Augenlaserkorrektur (z.B. besondere Behandlungsprofile der Lasergeräte oder sogenannte Aberrometer zur Korrektur Brechfehler höherer Ordnung) sollten durch Betroffene berücksichtigt werden.
Es gibt keine Maßnahmen zum Vorbeugen einer Stabsichtigkeit. Jedoch sollte eine Stabsichtigkeit schon im Kindsalter mithilfe einer Brille korrigiert werden, um einer späteren Fehlsichtigkeit vorzubeugen.
Unter Ektropium versteht man eine erworbene Fehlstellung des Augenlides mit einer Auswärtsdrehung. Dabei handelt es sich meistens um das Unterlid, das aufgrund einer verminderten Spannung des ringförmigen Augenschließmuskels bzw. eines Mißverhältnisses in der Zugkraft aufgrund der Erschlaffung bestimmter Lidmuskeln hervorgerufen wird. Ebenfalls kann eine Lähmung des Augenschließmuskels aufgrund einer Fazialislähmung als Ursache infrage kommen oder auch durch Vernarbung der Lidhaut und Schrumpfung der Narben nach einer Verletzung.
Welche Beschwerden bestehen beim Ektropium?
Die Patienten bemerken bei dieser Erkrankung häufig ein ständiges Tränenträufeln über den Lidrand und eventuell über die Wangen. Ursächlich dafür ist, dass das Tränenpünktchen wegen des Ektropiums nicht mehr dem Augapfel aufliegt und die Tränenflüssigkeit nicht mehr über den natürlichen Weg durch das Tränenpünktchen in den Nasen-Rachen-Raum ablaufen kann. Die Betroffenen neigen dazu, vermehrt ihre Tränen aus den Augen zu wischen, was die Fehlstellung noch verstärkt. Da das Augenlid das Auge nicht mehr komplett schützen kann, trocknet vor allem die Bindehaut aus, woraufhin es zur Bindehautentzündung mit geröteten Augen kommen kann. Das Ektropium tritt vorwiegend im hohen Alter auf.
Wie wird das Ektropium festgestellt?
Da die Lidfehlstellung auffallend sichtbar ist, reicht in der Regel eine Blickdiagnostik aus. Eventuell wird der Arzt noch eine Untersuchung mit der Spaltlampe durchführen, um die Ausprägung einer Bindehautentzündung einschätzen zu können.
Wie wird das Ektropium behandelt?
Therapeutisch kommt nur eine Lidoperation in Frage, um ein Ektropium zu beseitigen. Ist das Unterlid betroffen, wird oft die Lidkante mit einbezogen. Gegen die Reizzustände der Bindehaut werden künstliche Tränen empfohlen. Die Prognose ist bei baldiger Operation gut, meist sind jedoch mehrere Eingriffe erforderlich, um eine zu starke oder zu schwache Korrektur der Stellung des Augenlids zu vermeiden.
Konjunktivitis
Die Bindehaut bedeckt die vordere, nach außen gerichtete Seite des Augapfels und die Innenseite der Augenlider. Sie ist eine durchsichtige Schleimhaut. Sie wird durch den Tränenfilm, der durch den Lidschlag auf der Oberfläche verteilt wird, regelmäßig befeuchtet. Hierdurch ermöglicht die Bindehaut dem Auge reibungsarme Bewegungen. Eine wichtige Rolle spielt die Bindehaut bei der Immunabwehr des Auges. Typisch für eine Bindehautentzündung ist, dass oft auch benachbarte Strukturen, wie die Hornhaut oder die Augenlider, entzündet sind.
Die Bindehautentzündung gehört zu den häufigsten Erkrankungen des Auges und kann in jedem Alter auftreten. Die Bindehaut ist für Keime eine häufige Eintrittspforte in den Körper. Da sie jedoch über eine gute Abwehrfunktion verfügt, nehmen die meisten Bindehautentzündungen einen milden Verlauf.
Welche Ursachen gibt es?
Eine Infektion mit Erregern wie Bakterien oder Viren (infektiöse Konjunktivitis), Allergien oder auch rheumatische Erkrankungen können die Ursache sein. Ebenso physikalische oder chemische Reize wie ätzende Substanzen, Verletzungen oder Fremdkörper im Auge können wie Staub, Zugluft oder (Tabak-)Rauch eine Bindehautentzündung auslösen. Manchmal ist die Bindehautentzündung auch Begleiterscheinung einer anderen Augenerkrankung, so zum Beispiel einer Erkrankung der Tränenwege. Außerdem kann sie als Alterserscheinung bei einem trockenen Auge auftreten.
Welche Beschwerden treten auf?
Meist äußert sich eine Bindehautentzündung durch ein gerötetes Auge. Ebenso häufig können Juckreiz, ein Fremdkörpergefühl im Auge, Augenbrennen sowie ein verstärkter Tränenfluss auftreten. Die allergische Konjunktivitis (Rhinokonjunktivitis) ist meist mit Heuschnupfen (Niesreiz und wässriger Schnupfen) verbunden. Deutliche Lidschwellungen können die Rhinokonjunktivitis begleiten.
Wie wird sie erkannt?
Mithilfe eines Mikroskopes, der so genannten Spaltlampe, kann der Augenarzt das Auge bei einer bestimmten Beleuchtung vergrößert betrachten. In der Regel wird auch das Augenlid bei der Untersuchung umgeklappt, um auch auf der Innenseite Veränderungen der Bindehaut festzustellen zu können.
Wie wird sie behandelt?
Die Therapie einer Bindehautentzündung richtet sich nach der Ursache. Die meisten Bindehautentzündungen, die durch Bakterien ausgelöst wurden, heilen von allein ab und müssen daher nicht immer unbedingt behandelt werden. Unterstützend können antibiotische Augentropfen und -salben mit verabreicht werden, die gegen besonders viele Erreger wirksam sind, also ein breites Wirkungsspektrum aufweisen. In schweren Fällen muss der genaue Erreger ermittelt werden, um gezielt mit einem passenden Antibiotikum behandeln zu können.
Ist ein Virus die Ursache für eine Bindehautentzündung, ist eine spezifische Therapie in den meisten Fällen nicht möglich. In diesem Fall, wie auch bei einer durch äußere Reize wie Staub oder Zugluft entstandenen Bindehautentzündung (exogene Bindehautentzündung), können künstliche Tränen und kalte Kompressen die Symptome lindern.
Ist eine Allergie die Ursache für eine Konjunktivitis, sollte die allergieauslösende Substanz (Allergen) gefunden und nach Möglichkeit vermieden werden. Gegen die Beschwerden helfen kalte Kompressen und künstliche Tränen ohne Konservierungsmittel. Zusätzlich werden in schweren Fällen abschwellende, kortisonhaltige Augentropfen verwendet.
Meist nimmt eine Bindehautentzündung (Konjunktivitis) einen milden Verlauf. In seltenen schweren Fällen können jedoch bleibende Schäden mit einem Verlust der Sehschärfe auftreten, wenn die Hornhaut in Mitleidenschaft gezogen wurde.
Kann man vorbeugen?
Einer Bindehautentzündung können Sie nur bedingt vorbeugen. Wenn Ihre Augen empfindlich auf äußere Reize wie Zugluft oder Staub reagieren, sollten Sie versuchen, sich diesen Umweltfaktoren möglichst nicht auszusetzen. Bei geröteten Augen sollten Sie stets einen Augenarzt aufsuchen. Auch wenn eine Bindehautentzündung in den meisten Fällen die Ursache ist, sollten vorsichtshalber andere Erkrankungen ausgeschlossen werden.
Dabei handelt es sich um ein gereinigtes Toxin (Eiweißstoff), welches von einem Bakterium (Clostridium botulinum) produziert wird. Der Wirkstoff wird bereits seit vielen Jahren eingesetzt, um Augen-, Nerven- und Muskelerkrankungen zu behandeln. In der ästhetischen Medizin werden damit Gesichtsfalten durch gezielte Abschwächung bestimmter Muskeln geglättet.
Behandelt werden können vor allem:
BTX-A wird mit einer feinen Nadel in die faltenverursachenden Muskeln injiziert. Verspürt wird lediglich ein feiner Einstich; empfindliche Personen können dies durch Kühlung vor und nach der Injektion unterbinden. Nach 1 - 14 Tagen entfaltet sich die Wirkung: die Muskeln entspannen sich und die Falten werden schwächer oder verschwinden ganz.
Die Muskeln bleiben in der Regel 3-5 Monate entspannt Die Wirkung kann aber auch länger anhalten. Danach ist eine erneute Behandlung nötig. Nach wiederholten Injektionen kann sich die Wirkungsdauer der Behandlung verlängern und manchmal bis zu 12 Monaten andauern.
Der Diabetes mellitus ist eine Allgemeinerkrankung, die auch das Auge schädigen kann. Der Diabetes schädigt auf Dauer die Blutgefäße der Netzhaut und kann die Gefäßwände verändern und sogar zerstören. Diese Erkrankung wird als diabetische Retinopathie bezeichnet. Die Erkrankung stellt in den Industrienationen die häufigste Erblindungsursache in der Altersgruppe von 20-65 Jahren dar. Man unterscheidet zwei Formen der diabetischen Netzhauterkrankung:
Nicht proliferative Retinopathie
Durch die zunehmende Schädigung der Gefäßwände können feine Ausbuchtungen der Gefäßwände entstehen (Mikroaneurysmen). Platzen kleine Äderchen, so kann man in der Netzhaut typische punktförmige Einblutungen erkennen. Eine verstärkte Durchlässigkeit der Blutgefäßwände führt zu einer Ablagerung von Flüssigkeit (Ödem) und Fettablagerungen im Netzhautgewebe. Diese Form der diabetischen Retinopathie wird als nicht proliferative Retinopathie bezeichnet. "Nicht proliferativ" bedeutet, dass noch keine neugebildeten Blutgefäße wachsen. Oft ergeben sich in diesem Stadium noch keine oder nur leichte Sehstörungen, die gut behandelt werden können.
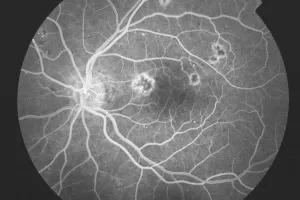
Fluoreszeinangiographie
Ausgeprägte nicht proliferative Retinopathie mit ausgeprägten Fettablagerungen
Proliferative Retinopathie
Wird der oben beschriebene Prozess nicht rechtzeitig behandelt entsteht eine fortschreitende Unterversorgung des Auges mit Sauerstoff. Hierdurch wird das Wachstum von neuen Blutgefäßen angeregt, die auch in den Glaskörper hineinwachsen können. Die neuen Blutgefäße führen in der Regel nicht zu einer besseren Sauerstoffversorgung der Netzhaut, sondern platzen leicht, und es kommt zu Einblutungen in den Glaskörper. Die Betroffenen sehen dann wie durch einen Schleier alles verschwommen. Diese sehr viel schwerwiegendere Form der Erkrankung kann bis zur Erblindung führen.
Gefäßwucherungen und Einblutungen in den Glaskörper
Netzhautablösung mit Membranschrumpfungen
Bei beiden Formen der diabetischen Retinopathie kann zusätzlich die Stelle des schärfsten Sehens (Makula) ebenfalls mit betroffen sein. Dies führt zu einer stärkeren Verminderung der Sehschärfe (diabetische Makulopathie).
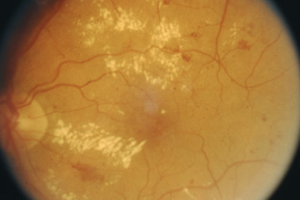
Feine Fettablagerungen in der Makula
Ausgeprägte Fettablagerungen in der Makula
Wie kann ich als Diabetiker vorbeugen?
Allgemein gilt: je früher die diabetische Netzhaut-Erkrankung erkannt wird, und je eher die Behandlung einsetzt, umso besser sind die Erfolgsaussichten. Bei Diabetikern ist deswegen eine regelmäßige Kontrolluntersuchung unbedingt ratsam, bei Diabetikern ohne bisher bekannte Retinopathie alle 12 Monate, bei bestehender Retinopathie häufiger.
Der Patient kann selbst entscheidend zu einem günstigen Verlauf der Erkrankung beitragen: durch ein normales Körpergewicht, Verzicht auf Nikotin- und übermäßigen Alkoholgenuss und Einhalten der Diät-Empfehlungen. Die exakte Einstellung der Blutzucker- und Blutdruckwerte ist eine wichtige Voraussetzung zum Schutz gegen eine sehmindernde diabetische Retinopathie.
Wie wird die diabetische Retinopathie behandelt?
Bei weitgestellter Pupille (Achtung: keine Fahrtauglichkeit für mindestens 4 Stunden nach der Untersuchung!) wird der Augenhintergrund untersucht und die Netzhaut beurteilt. Neben der Untersuchung mit dem Mikroskop und dem Augenspiegel kann das Ausmaß der Netzhauterkrankung durch eine Fundusfotographie, Fluoreszeinangiographie oder mit der OCT (Optische Kohärenztomographie) noch genauer erfasst werden und die Planung und Überwachung einer Behandlung verbessert werden. Bei rechtzeitiger Behandlung kann dem weiteren Fortschreiten der diabetischen Retinopathie und damit einer weiteren Sehminderung durch eine Laserbehandlung vorgebeugt werden.
Ist die Erkrankung bereits so weit fortgeschritten, dass mit dem Laser eine effektive Behandlung alleine nicht mehr möglich ist, steht ein Operationsverfahren, die pars plana Viktrektomie, zur Verfügung. Dabei entfernt der Arzt den Glaskörper sowie das in das Augeninnere ausgetretene Blut und ggf. Narbengewebe. Bei der Behandlung der diabetischen Makulopathie können zusätzlich auch bestimmte Medikamente in das Auge verabreicht werden (operative Medikamenteneingabe).
Als Entropium wird eine Einwärtskehrung des Augenlids bezeichnet. - Das Entropium tritt in verschiedenen Formen auf, deren Ursachen unterschiedlich sind: Das altersbedingte Entropium (Entropium senile), das Narbenentropium (Entropium cicatriceum), das angeborene Entropium (Entropium congenitum) und der Lidkrampf (Entropium spasticum). Beim altersbedingten Entropium ist meistens das Unterlid betroffen. Das Narbenentropium, das angeborene Entropium und der Lidkrampf können sowohl am Ober- als auch am Unterlid entstehen.
Von den vier verschiedenen Formen ist das altersbedingte Entropium am häufigsten. Es entsteht, wenn der Aufhängeapparat des Auges am Unterlid erschlafft: Das Augenlid besitzt einen ringförmigen Schließmuskel (Musculus orbicularis oculi). Wenn der so genannte Lidöffner-Muskel erschlafft, führt dies zu einem Missverhältnis der Muskelkräfte, wodurch das Unterlid einwärts gerollt wird.
Welche Beschwerden verursacht ein Entropium?
Die Symptome, die ein Entropium verursacht, entstehen dadurch, dass die Wimpern des einwärts gekehrten Lids ständig auf der Hornhaut und der Bindehaut reiben: Durch das ständige Reiben der Wimpern auf dem Auge empfinden die Betroffenen ein Fremdkörpergefühl und kneifen die Augen häufig zu. Dies reizt das Auge umso mehr und verstärkt die Symptome des Entropiums. Mit der Zeit entsteht ein chronischer Reizzustand der Bindehaut, bei dem das betroffene Auge gerötet ist und tränt. Dadurch können mitunter Lidkrämpfe ausgelöst werden. Das Entropium kann sich auch auf die Hornhaut auswirken: Durch die scheuernden Wimpern können hier kleine Defekte mit Entzündungen, Geschwüren und Vernarbungen entstehen.
Wie wird ein Entropium erkannt?
Die Diagnose des Entropiums (Einwärtskehrung des Augenlids) wird anhand der auffälligen Lidstellung des betroffenen Auges meist schnell gestellt. Bei der Untersuchung mithilfe der Spaltlampe lässt sich feststellen, wie stark die Wimpern des einwärts gekehrten Augenlids auf der Bindehaut und der Hornhaut schleifen und ob die Hornhaut bereits durch das ständige Reiben geschädigt wurde.
Wie wird ein Entropium behandelt?
Die Therapie des Entropiums richtet sich danach, wie stark die Fehlstellung des Augenlids ist. Zur Behandlung der durch das Entropium entstandenen Veränderungen der Hornhaut werden Augengele oder gegebenenfalls Augensalben eingesetzt. In manchen Fällen reicht es aus, am Unterlid einen Heftpflasterstreifen anzubringen. So bildet sich mithilfe des auf das Lid ausgeübten Zugs das Entropium unter Umständen von selbst zurück. Alternativ kann das Lid durch eine so genannte Schöpfernaht mithilfe eines Fadens fixiert werden. Ist die Einwärtsdrehung des Augenlids stärker oder chronisch ausgeprägt, kann eine Operation des Entropiums erforderlich sein. Hierbei werden das Augenlid verkürzt und Muskelanteile entfernt.
Wird ein Entropium frühzeitig und ausreichend behandelt, ist die Prognose für das Auge gut. Eine unbehandelte Einwärtskehrung des Augenlids kann, wenn die Hornhaut chronisch gereizt wird, zur Beeinträchtigung der Sehkraft bis hin zur Erblindung führen.
Zu den Farbsehstörungen zählen die Farbsinnstörungen (Farbenschwachsichtigkeit) und drei unterschiedliche Formen der Farbenblindheit:
Welche sind die häufigsten Farbsinnstörungen?
Die häufigsten Farbsinnstörungen sind angeboren und werden geschlechtsgebunden vererbt. Deutlich mehr Männer als Frauen sind betroffen. Am häufigsten tritt eine Grünschwäche auf (50 Prozent der Fälle), gefolgt von Grünblindheit (25 Prozent), Rotblindheit (15 Prozent) und Rotschwäche (zehn Prozent). Störungen im Blaubereich sind, ebenso wie eine totale Farbenblindheit, sehr selten. Es gibt jedoch auch erworbene Formen der Farbsehstörungen. Dies kann bei verschiedenen Erkrankungen der Netzhaut oder des Sehnervs vorkommen. Ein Gelbsehen kann durch Vergiftungserscheinungen durch bestimmte Stoffe oder Medikamente hervorgerufen werden.
Wie werden die „Lichtfarben“ in der Netzhaut erkannt?
Lichtstrahlen von Wellenlängen zwischen etwa 760 nm (rot) und 380 nm (blau) können von den Zapfen als Sinneseindruck wahrgenommen werden. In den Zapfen befinden sich drei verschiedene Farbpigmente. Diese werden je nach Wellenlänge des einfallenden Lichts in unterschiedlicher Weise gereizt und führen im Gehirn zu verschiedenen Farbempfindungen. Durch Mischung der drei Grundfarben Rot, Grün und Blau entstehen im Gehirn sämtliche Farbtöne des sichtbaren Spektrums. Mithilfe der so genannten Zapfen (Fotorezeptoren) in der Netzhaut des Auges gelingt es gewöhnlich, Farben zu unterscheiden. Es gibt drei verschiedene Zapfen-Typen: L-Zapfen für lange Wellenlängen, M-Zapfen für mittlere Wellenlängen und S-Zapfen für kurze Wellenlängen. Bei der Rotblindheit (Protanopie) fehlt der L-Zapfen, bei der Grünblindheit (Deuteranopie) fehlt der M-Zapfen und bei der Blaublindheit (Tritanopie) fehlt der S-Zapfen.
Wie empfinden Menschen mit Farbsinnstörung Farben?
Je nach zugrunde liegender Ursache haben Menschen mit Farbsehstörungen mehr oder weniger stark ausgeprägte Farbsinnstörungen. Sie liegen in der Regel im Rot-Grün-Bereich: Vor allem eine Unterscheidung der Farben Rot und Grün kann schwer sein. Einen rein grünen Farbeindruck empfinden diese Personen als gräulich. Bei der sehr seltenen Form der totalen Farbenblindheit können keine Farben, sondern lediglich Helligkeitsunterschiede wahrgenommen werden. Bei erworbenen Farbsinnstörungen können je nach zugrunde liegender Erkrankung auch andere Funktionen eingeschränkt sein. Sie äußern sich dann zum Beispiel in Lichtempfindlichkeit, reduzierter Sehschärfe oder einer Gesichtsfeldverkleinerung.
Wie werden Farbsinnstörungen festgestellt?
Für die Untersuchung des Farbensinns kann eine orientierende Überprüfung mit bestimmten Farbtafeln (Ishahara-Tafeln) durchgeführt werden. Die Zahlen werden vom Betroffenen teilweise nicht oder falsch erkannt. Die Feststellung, welche der dargebotenen Zahlenproben nicht richtig gelesen werden, lässt auf die Art der vorliegenden Farbsehstörung schließen. Am so genannten Anomaloskop können außerdem spektrale Lichter gemischt und verglichen werden. Der Farbsehgestörte schaut durch ein Rohr auf eine zweigeteilte Prüfscheibe, deren untere Hälfte er mit einer Mischung von Rot und Grün so einstellen muss, dass sie der oberen gelben Hälfte entspricht. Je nach Farbsehstörung wird er zu viel von einer Farbe zugeben und ein für ihn vergleichbares Gelb erzeugen. Seine Farbsehstörung kann somit objektiviert werden.
Gibt es eine Behandlungsmöglichkeit?
Bei den angeborenen Farbsehstörungen ist keine Therapie möglich. Angeborene Farbsehstörungen bleiben in ihrer Intensität konstant und verschlechtern sich nicht weiter. Alle anderen Funktionen, wie zum Beispiel die Sehschärfe, sind dabei nicht gefährdet oder beeinflusst. Wenn andere Augenerkrankungen zugrunde liegen, werden diese behandelt. Dabei kommen unter Umständen stark getönte Gläser, vergrößernde Sehhilfen oder Augentropfen zur Pupillenverengung in Frage.
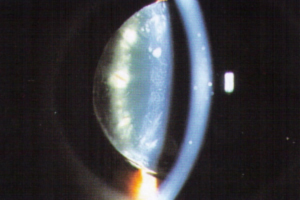
Die Eintrübung der Augenlinse wird als Katarakt bezeichnet. Im deutschen Sprachgebrauch wird die gräuliche Einfärbung einer fortgeschrittenen Katarakt als „Grauer Star“ bezeichnet. In ca. 90% der Fälle ist die Katarakt eine altersbedingte Erkrankung. Es gibt aber angeborene Kataraktformen (z.B. nach einer Infektion im Mutterleib (z.B. Röteln) oder z.B. aufgrund genetischer Anomalien (Down-Syndrom, Lowe-Syndrom). Darüberhinaus kann eine Katarakt auch in seltenen Fällen nach Augenverletzungen oder Strahleneinwirkung, als Medikamentennebenwirkung (z.B. bei langjähriger Kortison Therapie) oder bei Diabetes entstehen. Wie bei fast allen frühkindlichen Erkrankungen ist bei der angeborenen Katarakt eine Diagnose sehr früh nach der Geburt besonders wichtig, damit möglichst gute Heilungsaussichten bestehen und es nicht zu einer Schwachsichtigkeit (Amblyopie) des betroffenen Auges kommt.
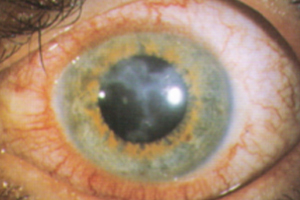
Welche Beschwerden verursacht die Katarakt
Der Grauen Star führt zu langsam zunehmenden Sehstörungen und eventuell auch starken Blendungserscheinungen. Auch geben die Betroffenen häufig ein Schleiersehen an („Sehen wie durch eine Milchglasscheibe"). Bei reifem oder überreifem Grauen Star kann die Pupille weiß erscheinen. Dies ist bereits mit bloßem Auge sichtbar. Eine nicht behandelte Katarakt kann aufgrund der Veränderungen der Augenlinse (Aufquellen oder Verflüssigung oder sogar Austreten von Linsenteilen in die Vorderkammer) auch eine Glaukom-Erkrankung (Grüner Star) hervorrufen. Deswegen empfiehlt sich eine zügige Therapie des Grauen Stars.
Wie wird der Graue Star erkannt?
Der Graue Star ist durch Ihren Augenarzt in der Regel schnell und einfach durch eine Spaltlampenuntersuchung zu diagnostizieren. Die Spaltlampe ermöglicht eine mikroskopische Betrachtung des äußeren Auges und kann durch ihre spezielle Lichtführung einen optischen Schnitt durch das Auge legen. Damit können verschiedene Veränderungen der Strukturen gut beurteilt werden.
Kerntrübung
Rindentrübung
Wie wird der Graue Star behandelt ?
Da es keine Behandlung zur Rückbildung des Grauen Stars durch Augentropfen oder Tabletten gibt, ist zur Verbesserung der Sehkraft eine Katarakt-Operation notwendig. Diese Operation ist der häufigste und einer der sichersten Eingriffe in der gesamten Medizin, der allein in Deutschland über 700.000 mal pro Jahr durchgeführt wird. Mithilfe dieser Operation kann die frühere Sehschärfe in der Regel weitgehend wiederhergestellt werden.
Trotz der sehr guten Erfolgsaussichten der operativen Behandlung ist der Graue Star noch immer die häufigste Erblindungsursache weltweit. Dies beschränkt sich regional jedoch auf Entwicklungsländer, wo zumindest ärmere Bevölkerungsschichten aufgrund unzureichender medizinischer Infrastruktur betroffen sind. In den Industrieländern mit der entsprechenden medizinischen Versorgung ist die Behandlung des Grauen Stars ein Routine-Eingriff, so dass (kataraktbedingte) Erblindungen fast nicht vorkommen.
Was ist ein Glaukom (grüner Star)?
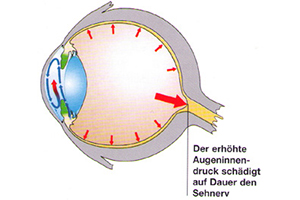
Ein Glaukom ist eine Augenerkrankung, die meist mit einem erhöhten Augeninnendruck einhergeht. Ursache für den zu hohen Druck im Augeninneren ist eine Behinderung des Abflusses des Kammerwassers. Als Folge des erhöhten Augeninnendrucks entstehen mit der Zeit Beeinträchtigungen des Gesichtsfeldes. Unbehandelt kann die Erkrankung sogar bis zur Erblindung führen.
Ungefähr 800.000 Deutsche sind davon betroffen. Für schon bestehende Schäden durch ein Glaukom gibt es keine Heilung, aber der Erkrankung kann Einhalt geboten werden, wenn man sie frühzeitig entdeckt.
Der Weg des Kammerwassers im Auge
In der hinteren Augenkammer wird eine glasklare Flüssigkeit produziert, das Kammerwasser. Es zirkuliert zwischen Linse, Iris und Hornhaut und wird im Kammerwinkel in den Blutkreislauf abgeführt. Das Kammerwasser liefert die Nährstoffe für Hornhaut und Linse. Beim gesunden Auge besteht ein Gleichgewicht zwischen Zufluss und Abfluss. Entsteht eine Behinderung des Kammerwasserabflusses steigt der Druck in der hinteren Augenkammer, schädigt die Nervenfasern und führt zu einer Aushöhlung des Sehnervenkopfes (Papille). Mit zunehmender Schädigung wird das Gesichtsfeld eingeschränkt.
Wer gehört zu einer Glaukom-Risikogruppe?
Jeder von uns kann in jedem Alter an einem Glaukom erkranken. Daher sollten unbedingt Vorsorge-Untersuchungen durchgeführt werden, wenn man einer Risikogruppe angehört:
Wie erkennen Sie ein Glaukom?
In der Regel gar nicht.
Verschiedene Glaukomformen
Chronisches Glaukom, primäres Offenwinkelglaukom
Es ist bekannt, dass zunehmendes Alter, Durchblutungsstörungen am Augenhintergrund und eine Kurzsichtigkeit über - 5 Dioptrien Risikofaktoren für das Glaukom darstellen.
Angeborenes Glaukom
Akutes Winkelblock-Glaukom, Glaukomanfall
Sekundäres Glaukom
Um herauszufinden, ob sich ein Glaukomschaden anbahnt oder schon vorhanden ist, gibt es verschiedene diagnostische Verfahren.
Diese Untersuchungsmöglichkeiten sind bei uns vorhanden und werden von uns Ärzten sowie geschultem Personal durchgeführt.
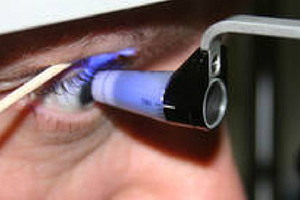
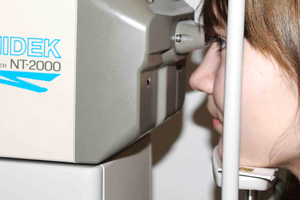
Messung des Augeninnendrucks
Hierzu gibt es zwei Möglichkeiten:
Zum anderen kann der Augeninnendruck mit einem sogenannten Non-Contact-Tonometer gemessen werden. Hierbei wird die Hornhaut einem Luftstrom mit definierter Stärke ausgesetzt. Auch diese Messung ist völlig schmerzfrei.
Applanationstonometer
Non-Contact-Tonometer
Wie hoch darf der Augeninnendruck sein?
Absolute Zahlenwerte, ab wann der Augeninnendruck als sicher erhöht angesehen werden kann, gibt es nicht. Es gibt sehr viele Menschen, deren Augeninnendruck über der statistischen Norm von 17mmHg liegt und die keinen Glaukomschaden erleiden. Umgekehrt können Patienten einen Augeninnendruck unter 17mmHg haben und trotzdem ein Glaukom entwickeln (Normaldruck/-Niederdruckglaukom). Offensichtlich ist die Drucktoleranz individuell sehr unterschiedlich.
Gesichtfelduntersuchung
Die Bestimmung des Gesichtsfeldes dient dazu, das Ausmaß eines eventuell bereits bestehenden Schadens festzustellen. Diese Untersuchungen sind subjektive Verfahren, in denen es auf die Konzentration und Mitarbeit des Patienten ankommt. Häufigere Gesichtsfeldmessungen führen zu einer besseren Verlaufskontrolle.
Kinetische Perimetrie (Goldmann)
Goldmann-Perimeter
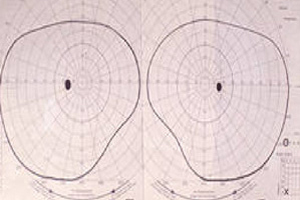
manuelle Aufzeichnung - normales Gesichtsfeld
Statische Perimetrie
defektes Gesichtsfeld
Foto statische Perimetrie
Neue Diagnosemöglichkeiten
Zur optimalen Glaukomdiagnostik ist eine sichere Beurteilung der Papille und der Nervenfaserschichtdicke besonders wichtig. Hierzu hat es in den letzten Jahren einige entscheidende Neuerungen gegeben, wobei unter Anwendung der neuen Techniken wesentlich früher Glaukomschäden entdeckt werden können. Auch lässt sich der Behandlungserfolg wesentlich besser überwachen. Die im Folgenden genannten und hilfreichen Untersuchungen sind bisher keine Leistung der gesetzlichen Krankenkassen.
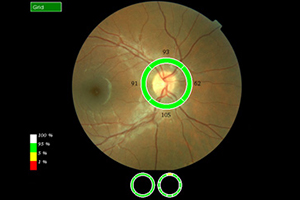
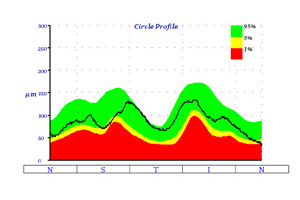
Nervenfaseranalyse (OCT)
Die Untersuchung am OCT ist ähnlich einem Foto ohne Blitz und dauert nur wenige Minuten. Sie erfolgt absolut schmerzfrei und ohne Berührung der Augen. Die Netzhaut wird um den Sehnerven durch ein Laserverfahren in optische Schnitte zerlegt und es kann damit wie bei einem mikroskopischen Gewebeschnitt die Netzhaut des Auges beurteilt werden. Das OCT führt eine objektive Messung der Nervenfaserschicht durch, da es keine Mitarbeit des Patienten verlangt. Das OCT zeigt frühzeitig ein Glaukom an, sogar wenn das Sehvermögen noch nicht beeinträchtigt ist.
Bei ca. 9-15 monatigen Folgeuntersuchungen kann dann ein Fortschreiten bzw. Stillstand bei entsprechender Therapie festgestellt werden.
Ausdruck OCT: normale Papille mit normaler Nervenfaserschicht
Photographie des Sehnervenkopfes
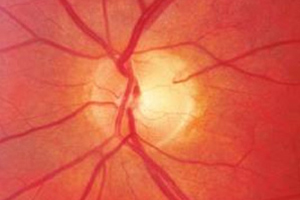
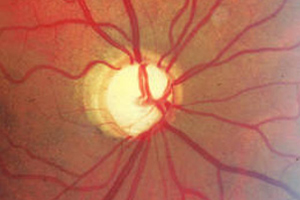
Zu jeder gründlichen Untersuchung bei Vorliegen oder Verdacht eines Glaukoms gehört die Dokumentation des Sehnervenkopfes (Papille). Dabei wird das natürliche Bild der Papille festgehalten. Die Färbung, das Gefäßbild und evtl. Blutungen können nur damit festgehalten werden. Dies ist wichtig für die Verlaufskontrolle.
normale Papille
ausgehöhlte Papille
Hornhautdickenmessung (Pachymetrie)
Die Messung der Hornhautdickke spielt bei der Glaukomdiagnostik eine entscheidende Rolle. Die Dicke der Hornhaut hat einen Einfluss auf die Messung des exakten Augeninnendrucks. Aus verschiedenen Untersuchungen ist bekannt, dass gerade bei Glaukompatienten die Hornhautdicke von der normalen durchschnittlichen Dicke von 550um abweicht. Weichen die Werte der Hornhaut deutlich ab, muss das Messresultat nach unten oder oben korrigiert werden (Dresdner Tabelle).
Die gesunde Hornhaut (Kornea) ist ein klares Gewebe ohne Gefäße und wird durch den Tränenfilm umspült und ernährt. Als ein transparentes, gleichmäßig gewölbtes Fenster ist sie der wichtigste Teil des lichtbrechenden Augenapparats. Daher kann eine Entzündung, Verletzung, Vernarbung und Trübung der Hornhaut schwerwiegende Folgen haben.
Unter dem Begriff Hornhautentzündung (Keratitis) werden verschiedene Erkrankungen der Hornhaut des Auges zusammengefasst. Die entzündete Hornhaut ist getrübt, das betroffene Auge ist lichtempfindlicher und sein Sehvermögen ist vermindert. Eine Hornhautentzündung verursacht meist schwache bis starke Schmerzen. Bei der so genannten Hornhautdystrophie oder Keratitis bullosa hebt sich die Hornhaut zudem blasenförmig ab. Die Bläschen können platzen und zu vermehrten Schmerzen führen.
Die Ursachen der Keratitis reichen von Infektionen mit Bakterien (u.a. Staphylococcus aureus, Pseudomonas), Viren (Herpes simplex) oder Pilzen (Candida albicans) über genetische Veranlagung bis hin zu Verletzungen oder Grunderkrankungen wie HIV oder Diabetes mellitus. Die Erreger können über kontaminierte Flüssigkeiten (Schwimmbad, Kontaktlinsen-Pflegemittel, …) oder mit Fremdkörpern ins Auge gelangen.
Hornhautentzündung durch Herpesviren
dasselbe Auge mit eingefärbter Hornhaut und Kobaltblau beobachtet
Verletzungen, ätzende Chemikalien, übermäßige UV-Einstrahlung (Keratitis photoelectrica, beispielsweise durch Schweißen ohne Schutzbrille oder Reflektion auf Schneefeldern), übermäßig lange Bildschirmarbeit (Austrocknen der Augen), verschiedene Erkrankungen sowie angeborene Defekte (Lähmung des Nervus ophthalmicus (häufig angeboren, Keratitis neuroparalytica)), Hornhautdystrophie, meist bei Frauen im Alter von 30 bis 50 Jahren) können Ursachen für eine Hornhautentzündung sein, ebenso wie verschiedene Grunderkrankungen (z.B. Autoimmunerkrankungen, Diabetes mellitus).
Bestimmte Risikofaktoren können eine Hornhautentzündung begünstigen. Hierzu zählen zum Beispiel:
Bei unerkannten und/oder unbehandelten Erkrankungen kann die entzündete Hornhaut dauerhaft geschädigt werden: Es können Narben zurückbleiben oder die Entzündung kann chronisch werden. Bei zu schweren Schäden kann eine Hornhauttransplantation notwendig sein.
Bei einer Hornhautentzündung wird die Therapie nach dem Auslöser ausgerichtet: Aufgrund der vielfältigen Ursachen kommen unterschiedliche Behandlungsansätze infrage. - Handelt es sich um eine infektiöse Hornhautentzündung, werden je nach Erreger bestimmte Medikamente eingesetzt:
Eine Schädigung der Hornhautsubstanz wird als Hornhautgeschwür bezeichnet. Es kann für die Betroffenen mit einem verschlechterten Sehen einhergehen und auch sehr schmerzhaft sein. Das Hornhautgeschwür ist eine gefährliche Augenerkrankung, die unbehandelt bis zur Erblindung führen kann. Je nach Art der Keime, die für die Entstehung des Hornhautgeschwürs verantwortlich sind, kann sich der Zustand sehr schnell – manchmal innerhalb von Stunden – deutlich verschlechtern. Im schlimmsten Fall kann die Hornhaut sich so stark verdünnen, dass eine Eröffnung des Augapfels droht. Wenn das Fortschreiten des Geschwürs gestoppt wird, bleibt eine Narbe, also eine Trübung der Hornhaut, zurück. Je nachdem, wo diese Hornhauttrübung liegt und wie groß sie ist, wird das Sehvermögen des betroffenen Auges beeinträchtigt.
Eine oberflächliche Hornhautverletzung, die auch sehr klein sein kann, stellt die Ursache für ein Hornhautgeschwür dar. Durch diese Bruchstelle können Keime eindringen. Auch Kontaktlinsen, vor allem weiche, können dafür verantwortlich sein, dass Keime durch eine oberflächliche Hornhautverletzung eindringen. Ebenso können Lähmungen einzelner Nerven im Augen- und Gesichtsbereich zu einem seltenen oder fehlenden Lidschluss führen. Infolgedessen entstehen oberflächliche Veränderungen der Hornhaut, die wiederum zu einem Hornhautgeschwür führen können, wenn Keime eingeschleppt werden.
Welche Beschwerden sind möglich?
Bei einem Hornhautgeschwür können starke Schmerzen, Lichtscheu, ein erhöhter Tränenfluss und ein beeinträchtigtes Sehvermögen auftreten. Häufig ist auch die Bindehaut geschwollen und gerötet. Das Hornhautgeschwür selber zeigt sich als grauweiße Trübung in der Hornhaut.
Wie wird ein Hornhautgeschwür behandelt?
Die Therapie erfolgt in erster Linie mithilfe von antibiotischen Augentropfen, da sie häufig durch Bakterien hervorgerufen werden. Je nach Schweregrad des Hornhautgeschwürs ist eine stationäre Behandlung in einer Augenklinik notwendig und zusätzlich die Gabe von Antibiotika als Infusion oder in Tablettenform erforderlich. Kontaktlinsenträger sollten keinesfalls ihre Kontaktlinsen tragen, solange der Befund nicht vollständig ausgeheilt ist. Bei starker Verdünnung der Hornhaut durch die Entzündung kann auch eine operative Behandlung zur Vermeidung eines Durchbruchs der Entzündung in den Augeninnenraum unumgänglich sein. Wenn nach einem abgeheilten Hornhautgeschwür Narben auf der Hornhaut zurückbleiben, die das Sehvermögen deutlich beeinträchtigen, kann eine Hornhauttransplantation möglicherweise das Sehvermögen wieder herstellen.
Kann man vorbeugen?
Bei einem unzureichenden Lidschluss können Hornhautschäden vermieden werden durch eine regelmäßige Behandlung der Augen mit Salben. Kontaktlinsenträger sollten darauf achten ihre Haftschalen sorgfältig zu pflegen und zu reinigen. Die Kontaktlinsen sollten niemals zu lange – vor allem nicht nachts – getragen werden. Regelmäßige Kontrollen beim Kontaktlinsenanpasser sind ebenfalls zur Vorbeugung wichtig.
Ein hundertprozentiger Schutz vor Hornhautgeschwüren ist nicht möglich, da kleine Hornhautverletzungen durch Unfälle oder Fremdkörper verursacht werden können und entsprechende Keime, die ein Hornhautgeschwür hervorrufen, fast überall in der Umwelt vorkommen.
Als Kurzsichtigkeit (Myopie) werden Sehstörungen bezeichnet, die durch unscharfes Sehen in der Ferne gekennzeichnet sind. Das Bild entsteht dabei im Auge vor der Netzhaut. Von Kurzsichtigkeit Betroffene sehen ohne Korrektur in der Nähe ausgezeichnet – sofern nicht zusätzlich Veränderungen an der Makula (Gelber Fleck) vorliegen. In der Ferne hingegen sehen Kurzsichtige schlecht. Die beginnende Kurzsichtigkeit macht sich häufig durch Symptome wie schlechtes Sehen in der Ferne bei Nacht, zum Beispiel beim Autofahren, bemerkbar.
Ist ein Auge kurzsichtig, liegt sein Fernpunkt nicht im Unendlichen wie bei einem Normalsichtigen, sondern nahe am Auge (bei einer Kurzsichtigkeit von -2,0 Dioptrien zum Beispiel in 50 Zentimetern Abstand, bei einer Kurzsichtigkeit von -10,0 Dioptrien in zehn Zentimetern Abstand). In der Ferne befindliche Gegenstände werden bei Kurzsichtigkeit unscharf auf der Netzhaut abgebildet. Die häufigste Ursache für Kurzsichtigkeit ist ein zu langer Augapfel, der meist vererbt wird oder durch eine Frühgeburt entsteht; in diesem Fall liegt eine so genannte Achsenmyopie vor, die rezessiv vererbt wird. Seltener ist die Brechungsmyopie, die durch zu hohe Brechkraft der Hornhaut oder Linse verursacht wird. Die Achsenmyopie entwickelt sich insbesondere in den ersten drei Lebensjahrzehnten, wobei es zu einer übermäßigen und allmählichen Verlängerung des Auges kommt. Es ist umstritten, ob äußere Einflüsse, wie beispielsweise intensive Arbeit im nahen Augenbereich oder häufiges Lesen, ggf. bei schlechten Lichtverhältnissen, als Ursache für die Kurzsichtigkeit eine Rolle spielen. Die Kurzsichtigkeit wird darüber hinaus durch eine schlechte Bildqualität auf der Netzhaut gefördert. Eine Brechungsmyopie kann durch eine vermehrte Krümmung der Hornhaut oder der Linse hervorgerufen werden, aber auch durch eine Erhöhung der Brechzahl der Linse, wenn der Linsenkern getrübt wird (Linsenmyopie bei Grauem Star beziehungsweise Katarakt).
Die Diagnose der Kurzsichtigkeit erfolgt anhand der typischen Symptome wie unscharfes Sehen in der Ferne. Die Stärke der Kurzsichtigkeit kann der Augenarzt oder der Optiker bestimmen, indem er die Brechkraft des Auges misst.
Eine Kurzsichtigkeit kann durch eine Brille mit Zerstreuungslinsen, also einer negativen Brechkraft, oder durch Kontaktlinsen ausgeglichen werden. Prinzipiell stehen harte und weiche Kontaktlinsen zur Verfügung. Harte Kontaktlinsen sind für das Auge besser, obwohl sie einer längeren Eingewöhnungszeit bedürfen und zunächst ein Fremdkörpergefühl verursachen können. Kontaktlinsen bieten den Vorteil, dass die optische Abbildung exakter ist, das Bild dabei weniger stark verkleinert wird und das Gesichtsfeld in geringerem Maß eingeschränkt ist als bei einer Brille. Andererseits beeinträchtigen Kontaktlinsen den Hornhautstoffwechsel, sodass die Hornhaut unumkehrbar geschädigt werden kann. Daher sollten Kontaktlinsenträger unbedingt Tragepausen einlegen (zum Beispiel nachts) und die Hornhaut regelmäßig durch den Augenarzt kontrollieren lassen. Außerdem ist sorgfältige Hygiene im Umgang mit Kontaktlinsen besonders wichtig, da verunreinigte Linsen eine ständige Infektionsgefahr darstellen.
Neben Brille und Kontaktlinsen ist die Korrektur der Fehlsichtigkeit mit dem Excimer Laser ein wisssenschaftlich anerkanntes Verfahren. Die Komplikationsrate ist mit der des Tragens von Kontaktlinsen vergleichbar (‹ 0,05%) (weitere Informationen: www.augenlaserzentren.de). Darüberhinaus stehen operative Verfahren, z.B. der refraktive Linsentausch oder die Implantation einer zusätzlichen Linse, besonders bei sehr hohen Kurzsichtigkeiten, zur Wahl. Bei diesen Verfahren wird entweder die Brechkraft der Hornhaut verändert – entweder durch Gewebeabtragung mit dem Laser oder durch Einsetzen eines Kunstoffrings in die Hornhaut oder die Brechkraft der Linse wird verändert – entweder durch Austausch der natürlichen Linsen, wie bei einer Katarakt-Operation, oder durch Implantation einer zusätzlichen Linse.
Generell besteht bei Kurzsichtigen ein höheres Risiko, dass sich die Netzhaut ablöst. Eine Netzhautablösung kann mit guter Prognose operativ behoben werden – wenn sie früh genug entdeckt wird. Kurzsichtige sollten ihre Netzhaut daher regelmäßig augenärztlich kontrollieren lassen und – unabhängig von diesen Kontrollterminen – bei den ersten Symptomen einer sich ablösenden Netzhaut sofort einen Augenarzt aufsuchen. Oft führen Ausdünnungen und Löcher in der Netzhaut zu einer Netzhautablösung. In diesem Stadium ist manchmal noch eine Behandlung mit dem Laser ausreichend, sodass unbedingt auf erste Anzeichen wie Lichtblitze oder Russregen im Auge geachtet werden sollte. Ein deutliches Alarmzeichen der Netzhautablösung ist ein eingeschränktes Gesichtsfeld. Dies äußert sich beispielsweise als aufsteigende Mauer oder als Vorhang von oben oder von der Seite.
Myopie hat in erster Linie in Asien zugenommen. In den letzten knapp 20 Jahren ist die Prävalenz der Myopie im deutschsprachigen Raum nicht nennenswert gestiegen.
Grundsätzliche Verhaltensmaßnahmen, welche zum Auftreten einer Myopie und zur Abnahme einer Progression beitragen können:
Lichtexposition
Eine ausreichende Aufenthaltszeit im Freien zeigte schon mit relativ geringen Lichtintensitäten (1000 Lux) positive Auswirkungen. Die tägliche Exposition sollte besonders auch im Winter beachtet werden bzw. die Aufenthaltsbereiche der Kinder in Schule und zu Hause einschließen. Die Empfehlung von zwei Stunden täglicher Aufenthaltszeit im Freien ist sinnvoll. In Taiwan hat der zwangsweise Aufenthalt im Freien während der Schulpause schon zu einer Abnahme der Myopieprävalenz geführt.
Nahsicht
In Untersuchungen stellte sich die kontinuierliche Beschäftigung in der Nähe wie z.B. beim Lesen als relevanter Einfluss dar. Obwohl zuverlässige Daten zur Bildschirmzeit oder verwendeter Abstände für große Kohorten fehlen, sollten neben Abständen auch an regelmäßige Pausenzeiten erinnert werden. Möglicherweise handelt es sich bei der akkommodationsassoziierten Progression um einen Mechanismus, der insbesondere bei einer bereits bestehenden Myopie zum Tragen kommt. Lesezeiten von über 30 Minuten bei weniger als 30 cm Leseabstand sollten durch 10 Minuten Blick in die Ferne unterbrochen werden.
Gezielte Maßnahmen zur Verhinderung der Zunahme von Kurzsichtigkeit (Myopieprogression):
1. Medikamentös
2. Optische Methoden
2.1. Multifokale und Orthokeratologie-Kontaktlinsen
2.2. Multisegmentgläser
Quelle: Stellungnahme von DOG, BVA und Bielschowsky Gesellschaft für Schielforschung und Neuroophthalmologie. Empfehlungen bei progredienter Myopie im Kindes- und Jugendalter Juni 2022
Die altersbedingte Makuladegeneration (AMD)
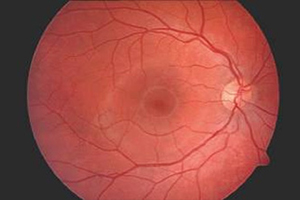
Der normale Augenhintergrund
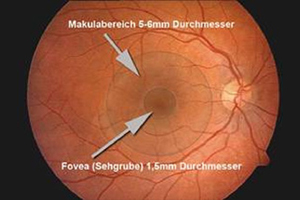
Die Makula – auch „gelber Fleck“ genannt – liegt in einem kleinen Netzhautareal in der Mitte des Augenhintergrundes. Der Durchmesser dieses Areals beträgt nur 5-6mm. Die zentrale Zone wird noch einmal unterteilt in die Fovea/Sehgrube (1,5mm Durchmesser) und die Foveola/Sehgrübchen (0,3mm Durchmesser). Am rechten Bildrand erkennt man den Sehnervenkopf. Aus dessen Zentrum tritt die Zentralarterie in das Auge ein und verzweigt sich dann über die gesamte Netzhaut. Die Venen der Netzhaut vereinigen sich zur Zentralvene, welche das Auge am Sehnervenkopf wieder verlässt. Diese Blutgefäße versorgen bzw. entsorgen die Netzhaut. Die Makula ist die Stelle des schärfsten Sehens. Bei Erkrankungen dieser empfindlichen Zone kommt es zur Beeinträchtigung bis zum Verlust der wichtigen Sehnervenzellen, so dass wichtige Tätigkeiten, wie z.B. Lesen, Autofahren usw. erschwert bzw. nicht mehr möglich sind.
normaler Augenhintergrund
anatomische Zonen
Allgemeines zur AMD
Die AMD ist in den westlichen Industrieländern aufgrund der immer weiter steigenden Lebenser-wartung die häufigste Augenerkrankung, welche ab dem 65.Lebensjahr zu einem schweren Sehverlust. Deswegen wird diese Erkrankung auch Altersbedingte Makuladegeneration genannt. Die AMD führt nicht zur kompletten Erblindung. Sollte die Funktion der Makula erloschen sein, schreitet der Prozess nicht fort, d.h. die übrige Netzhaut bleibt normal und funktionstüchtig. Deshalb kann man selbst im späten Stadium, wenn die zentrale Sehschärfe verloren gegangen ist, im täglichen Leben mit dem Gesichtsfeld außerhalb des Zentrums einigermaßen zurechtkommen und alltägliche Aufgaben alleine bewältigen. Allerdings kann die zentrale Sehschärfe soweit gemindert sein, dass der betroffene Patient einen Anspruch auf Blindengeld geltend machen kann. Eine AMD kann auch von selbst zum Stillstand kommen.
Mit neuen Behandlungsmethoden (seit 2006) hat diese gefürchtete Erkrankung ihren Schrecken verloren. Trotzdem kann in 30% der Erkrankungen dieses Schicksal nicht aufgehalten werden. Es ist daher von besonderer Wichtigkeit diese Erkrankung frühzeitig zu entdecken, da im Anfangsstadium die besten Behandlungserfolge zu beobachten sind.
Es gibt 2 Formen der altersbedingten Makuladegeneration (AMD)
„Trockene“ Makuladegeneration
So dauert es z.B. länger, wenn man von draußen in einen dunklen Raum geht, bis man wieder alles erkennt, oder Farben erscheinen blasser. Im Spätstadium der trockenen Makuladegeneration gehen Sinneszellen zu Grunde und das zentrale Sehen verschlechtert sich erheblich. Im Gegensatz zur feuchten Degeneration schreitet diese Form aber sehr viel langsamer voran.
„Feuchte“ Makuladegeneration
Ganz im Gegensatz zur trockenen Spätform kann die feuchte Form mitunter sehr rasch fortschreiten, kommt aber auch schließlich zum Stillstand, ohne die gesamte Netzhaut in Mitleidenschaft zu ziehen.
Wie erkennen Sie selbst eine AMD
Da wir zwei Augen haben, wird die Erkrankung eines Auges oft erst sehr spät entdeckt, da das bisher gesunde Auge das fehlerhafte Sehen am erkrankten Auge überdeckt bzw. ausgleicht. Erst bei der Erkrankung des 2.Auges kommt es dann zur subjektiv beeinträchigenden Sehstörungen (z.B. Lesen oder auch Autofahren).
Sie können die Funktion Ihrer Makula regelmäßig mit dem sog. „Amsler-Netz“ testen:
Links sehen Sie das normale Ergebnis, rechts das krankhafte Testergebnis.
Fragen zur Auswertung:
Wenn Sie eine oder mehrere Fragen mit Ja beantworten können, sollten Sie unbedingt einen Augenarzt aufsuchen !
Wie erkennt der Augenarzt eine AMD?
Neben den o.g. Tests, die Ihr Augenarzt auch durchführt, gibt es 3 wichtige Untersuchungsmethoden, welche das Krankheitsbild genau feststellen und differenzieren kann. Dies ist im Hinblick auf das therapeutische Vorgehen besonders wichtig. Man muss wissen, dass die AMD in seinen verschiedenen Stadien sehr unterschiedliche Erscheinungsformen aufweisen. Die Abgrenzung, ob und welche Therapie möglich oder nicht mehr sinnvoll ist, ist manchmal schwierig.
1. Spiegelung des Augenhintergrunds (Ophthalmoskopie)
normaler Augenhintergrund
spätes Stadium einer AMD
2. Fluoreszeinangiographie
Normalbefund der Gefäßdarstellung
fortgeschrittene AMD-Spätphase
3. Optische Kohärenztomographie/OCT
normales OCT der Makula
krankhaftes OCT bei feuchter AMD
Welche Behandlungsmöglichkeiten gibt es heute?
Auch wenn ein Durchbruch in der Behandlung, insbesondere eine „Heilung“, gegenwärtig noch aussteht, gibt es doch schon heute Behandlungsverfahren, mit denen der Krankheitsprozess aufgehalten oder zumindest verlangsamt werden kann.
1. Medikamente (Operative Medikamenteneingabe)
2. Laserbehandlung
3. Die photodynamische Therapie (PDT)
4. Chirurgische Verfahren - subretinale Makulachirurgie
Andere Behandlungsansätze
Für andere Behandlungsverfahren wie die Rheopherese (Blutwäsche), die Strahlentherapie, die Akupunktur oder die Transplantation Gewebeteilen der Nethaut gibt es bisher keine gesicherten Langzeitergebnisse. Neuere Entwicklungen wie die Implantation von Netzhautprothesen sind vielversprechend, aber noch eine Zukunftsvision. Bei dem jetzigen Stand der Entwicklung kommt dies für die Makuladegeneration nicht in Frage.
Infusionsbehandlungen, Spritzen hinter das Auge, Gabe von Sauerstoff oder Ozonbehandlungen des Blutes oder auch andere „Wundermittel“, die angepriesen werden, helfen nur dem Anbieter und kosten Sie viel Geld. Erfolge, von denen die Boulevardpresse manchmal berichtet, erklären sich zum Teil dadurch, dass die AMD von selbst zum Stillstand kommen kann und sich die Sehschärfe gelegentlich spontan bessern kann.
Andere Hilfen
Wenn mit den heute zur Verfügung stehenden Methoden keine erfolgversprechende Behandlung möglich ist, informieren wir Sie über die Möglichkeit der Nutzung von vergrößernden Sehhilfen. Auch Selbsthilfeorganisationen wie Pro Retina Deutschland (www.pro-retina.de) geben Hilfen im Umgang mit der Makuladegeneration im Alltag.
Die Netzhautablösung ist eine eher seltene Erkrankung. Von einer Netzhautablösung ist etwa einer von 10.000 Menschen betroffen. Grundsätzlich gilt jede Netzhautablösung primär als augenärztlicher Notfall und sollte bald möglichst einem netzhautchirurgischem Zentrum vorgestellt werden.
Im Fall einer Netzhautablösung hebt sich die Rezeptorschicht der Netzhaut von der darunter liegenden Aderhaut (Pigmentepithel) ab.
Die Aufgabe der Orthoptistin besteht darin, bei der Erkennung, der Verhütung und der Behandlung von Sehschwächen (Amblyopie), Schielerkrankungen und des Augenzitterns (Nystagmus) sowie deren Folgen mitzuwirken.
Die „rhegmatogene Netzhautablösung“ ist die häufigste Ursache für eine Netzhautablösung. Ursache ist ein Netzhautloch oder –riss. Eine weitere Form ist die „exsudative Netzhautablösung“, bei der durch eine geschädigte Aderhaut Flüssigkeit unter die Netzhaut gelangt, z.B. aufgrund von Tumoren oder entzündlicher Prozesse. Eine dritte Form der Netzhautablösung ist die „traktive Netzhautablösung“. Durch schrumpfende Netzhaut-Glaskörpermembranen vor allem bei fortgeschrittener diabetischer Netzhauterkrankungen, aber auch als Spätfolge einer Netzhauterkrankung bei Frühgeborenen (Retinopathia praematurorum) oder als Komplikation bei vorausgegangenen Netzhautoperationen. Diese Form der Netzhautablösung ist besonders kompliziert und schwer zu behandeln. Die Prognose für das Sehen und das Auge selbst ist sehr stark vom Ausmaß der Netzhautablösung und von der Dauer zwischen Netzhautablösung und operativer Behandlung abhängig. Während im günstigsten Fall das Sehvermögen des betroffenen Auges erhalten bleibt, kann das Auge im ungünstigsten Fall erblinden.
Welche Beschwerden bestehen?
Frühsymptome können plötzlich wahrgenommene Licht- oder Blitzerscheinungen sein. Diese werden durch das Ziehen des Glaskörpers an der Netzhaut ausgelöst. Auch ein Schwarm schwarzer Punkte, ausgelöst durch eine kleine Blutung eines gerissenen Netzhautgefäßes, kann auf die Netzhautablösung hindeuten. Die damit einhergehende Sehstörung macht sich in der Regel durch ein eingeschränktes Gesichtsfeld bemerkbar. Der Betroffene nimmt dies z.B. als dunkle Wand von unten, als schwarzer Vorhang von oben oder von der Seite, wahr. In fortgeschrittenem Stadium kann auch die zentrale Sehschärfe reduziert sein. Daher ist es wichtig, bei jeglichem Symptom einer geschädigten Netzhaut und beim geringsten Verdacht auf eine Netzhautablösung den Augenarzt aufzusuchen.
Wie wird eine Netzhautablösung festgestellt?
Bei weitgestellter Pupille (Achtung: keine Fahrtauglichkeit für mindestens 4 Stunden nach der Untersuchung!) wird der Augenhintergrund untersucht und eventuell auch mithilfe eines so genannten Kontaktglases die Netzhaut beurteilt. Wird eine Netzhautablösung festgestellt ist eine operative Wiederanlegung notwendig, da sonst die Versorgung der Netzhaut mit Nährstoffen auf Dauer nicht gewährleistet ist und sie Schaden nimmt.
Beispiel rhegmatogene Netzhautablösung Netzhautablösung mit Riesenriss
Beispiel für traktive Netzhautablösung Totale Netzhautablösung mit Schrumpfung
Wie wird eine Netzhautablösung behandelt?
Unterschiedliche operative Verfahren sind je nach klinischem Bild notwendig. Bei der sog. Plomben- oder Buckelchirurgie wird von außen auf das Auge ein bioverträgliches Kunststoffmaterial als Plombe oder ein rund (zirkulär) ums Auge gelegtes Band aufgenäht, um das entstandene Loch zu tamponieren und die Zugkräfte des Glaskörpers zu entlasten. Zusätzlich wird von außen mit einer Kältesonde oder von innen mit Laserstrahlen an der Stelle des Lochs durch Anstoßen einer Vernarbungsreaktion die Aderhaut und die Netzhaut miteinander verklebt.
Bei schwerwiegenderen Netzhautablösungen ist eine pars plana Vitrektomie notwendig. Bei dieser Operation wird der Glaskörper über drei kleine Zugänge aus dem Augeninneren entfernt und die Netzhaut von innen wiederangelegt. Anschließend erfolgt eine kurz- oder längerfristige Tamponade vom Augeninneren her mithilfe eines Gases oder eines durchsichtigen Silikonöls, das in das Auge eingebracht wird. Die Art der Operation richtet sich nach dem Schweregrad der Veränderungen und nach der auslösenden Ursache. Davon hängt auch ab, ob die Operation unter örtlicher Betäubung oder unter Vollnarkose durchgeführt wird.
Kann ich vorbeugen?
Bei starker Kurzsichtigkeit, bei Diabetes mellitus entzündlichen Prozessen oder Tumoren im Auge, sowie nach einer Kataraktoperation oder nach einer bereits abgelaufenen Netzhautablösung am anderen Auge besteht ein erhöhtes Risiko für eine Netzhautablösung. Menschen, die von einem dieser Risikofaktoren betroffen sind, sollten ihre Netzhaut regelmäßig und gründlich augenärztlich untersuchen lassen. Dabei können auch degenerative Veränderungen, die dazu führen können, dass sich Löcher und Netzhautablösungen bilden, entdeckt und gegebenenfalls vorbeugend mithilfe eines Lasers behandelt werden.
Oft führen Ausdünnungen und Löcher in der Netzhaut zu einer Netzhautablösung. Besonders bei stark kurzsichtigen Patienten besteht ein erhöhtes Risiko. Auch eine im Alter zunehmende Glasköperschrumpfung kann durch Zug an der Netzhaut einen ähnlichen Effekt haben und in der Ausbildung eines Loches oder im Einreißen der Netzhaut resultieren.
Welche Beschwerden können auftreten?
Unbedingt sollten Sie auf erste Anzeichen wie Lichtblitze oder Russregen im Auge achten. Bei weitgestellter Pupille (Achtung: keine Fahrtauglichkeit für mindestens 4 Stunden nach der Untersuchung!) wird der Augenhintergrund untersucht und eventuell auch mithilfe eines so genannten Kontaktglases die Netzhaut beurteilt.
Wie kann behandelt werden?
Liegt die Netzhaut noch an, kann in den meisten Fällen durch eine Laserbehandlung um das Netzhautloch oder den gefährdeten Netzhautbereich die Netzhaut mit der Unterlage „verschweißt“ werden. Eine kurzfristige Überwärmung des Gewebes auf ca. 80° C hat eine örtlich begrenzte Entzündungsreaktion mit anschließender Narbenbildung zur Folge.
Dringt Glaskörperflüssigkeit über das Netzhautloch oder den Riss unter die Netzhaut, löst sich diese ab und muss in der Regel operiert werden (rhegmatogene Netzhautablösung)
Ausdünnung der Netzhaut mit Rundlöchern
Netzhautloch mit frischen Laserherden
Das Syndrom "Trockene Augen" entsteht, wenn Bindehaut und Hornhaut der Augen nicht ausreichend mit Tränenflüssigkeit benetzt werden. Der durch die Tränenflüssigkeit gebildete Film besteht aus mehreren Schichten mit einer wässrigen und einer fetthaltigen Phase und hält die Augenoberfläche feucht. Diese Befeuchtung ist Voraussetzung, um beschwerdefrei sehen zu können.
Netzhautloch mit frischen Laserherden
Woran erkennt man ein Trockenes Auge?
Trockene Augen (Keratoconjunctivitis sicca) treten mit zunehmendem Lebensalter häufiger auf. Etwa 25% aller Menschen, die wegen Augenbeschwerden einen Augenarzt aufsuchen, haben trockene Augen. Frauen sind von trockenen Augen häufiger betroffen als Männer.
Für die Bildung und die Zusammensetzung der Tränenflüssigkeit sind verschiedene Drüsen zuständig. Sie befinden sich unter dem Oberlid, in der Augenhöhle, an den Lidrändern und in der Bindehaut (Konjunktiva). Durch regelmäßigen Lidschlag wird die Tränenflüssigkeit auf dem Auge verteilt und in Richtung der ableitenden Tränenwege bewegt. An den inneren Lidkanten befindet sich oben und unten je eine kleine Öffnung, die in die Tränenkanälchen führt. Diese münden über einen gemeinsamen Tränengang in die Nase.
Ursachen des Trockenen Auges
Wie wird das Trockene Auge behandelt?
Um die durch trockene Augen entstehenden Beschwerden zu lindern, werden Tränenersatzmittel (künstliche Tränenflüssigkeit) eingesetzt, die mehrmals täglich in das trockene Auge getropft werden oder als Augenspray auf die Lider gesprüht werden. Die Tränenersatzmittel sollten möglichst keine Konservierungsmittel enthalten, da diese die Trockenheit der Augen verstärken beziehungsweise Allergien hervorrufen können.
Augentropfen
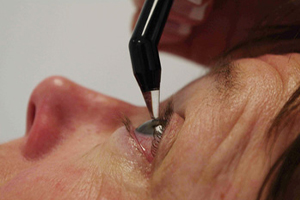
Punctum Plug
Ein vorübergehender Verschluss der Tränenwege mit kleinen Stöpseln (sog. Punctum Plugs) kann in vielen Fällen ebenfalls eine Linderung bewirken.
Wie werden die kleinen Stöpsel eingesetzt?
Die Stöpsel (Punctum Plugs) werden an der Spaltlampe, dem augenärztlichen Untersuchungsmikroskop, eingesetzt. Eine Betäubung ist nicht notwendig, da das Einsetzen in der Regel schmerzfrei ist. Mit einem Spezialinstrument oder einer Pinzette wird das Punctum Plug vorsichtig in das Tränenpünktchen eingeführt. Die Tränenpünktchen sind die Öffnungen der Tränenkanälchen, die die Tränenflüssigkeit in die Nasenhöhle ableiten. Die Tränenpünktchen befinden sich jeweils am Ober- und Unterlid nasenseitig am Lidrand. Meist genügt es, in das untere Tränenpünktchen ein Punctum Plug einzusetzen.
Können Punctum Plugs auch wieder entfernt werden?
Es gibt Punctum Plugs aus Kollagenmaterial, welche für einen Dreimonatszeitraum vorgesehen sind und sich innerhalb der 3 Monate von alleine auflösen. Andere Stöpsel sind für einen dauerhaften Einsatz vorgesehen und können aber bei auftretenden Reizerscheinungen oder auch bei Erfolglosigkeit problemlos vom Augenarzt wieder aus dem Tränenpünktchen herausgeholt werden.
Welche Erfolgsaussichten bestehen bei der Behandlung der Augentrockenheit durch Punctum Plugs?
Der Abflussweg der Tränenflüssigkeit kann in den allermeisten Fällen so verlegt werden, dass das Auge nicht mehr so trocken ist und die Beschwerden zumindest zurückgehen. Häufig kann dennoch nicht auf die zusätzliche Anwendung von Tränenersatzmitteln verzichtet werden. In der Regel kann allerdings die Menge dieser Augentropfen oder Gele reduziert werden.
Was können Sie noch tun?
Trockene Augen zeigen bei entsprechender Behandlung meist einen guten Verlauf. Sie können für die Betroffenen allerdings sehr belastend sein und die Fähigkeit, bestimmte Tätigkeiten auszuüben, einschränken. Die Augen beziehungsweise ihre Sehkraft sind jedoch in der Regel nicht gefährdet.
Nach der Zuckerkrankheit als “Spitzenreiter”, sind venöse Gefäßverschlüsse die zweithäufigste Ursache für Schäden in den Blutgefäßen der Augen.
Was passiert da?
Das Blut wird zu “dick”, gerinnt und verstopft eine Vene, eine Thrombose entsteht. Da Venen die Blutgefäße sind, die das Blut aus dem Organ wieder abtransportieren, gibt es einen “Stau” und Überdruck. Die Blutgefäßwände werden beschädigt und Blut tritt aus den Blutgefäßen in das umgebende Gewebe aus. Im Fall des Auges verstopfen die Netzhautvenen und es blutet in die Netzhaut. Diese bekommt nicht mehr genug Sauerstoff, da das verbrauchte Blut nicht mehr abfließen kann und frisches nicht mehr nachkommt. Die Netzhaut wird geschädigt und “verweigert den Dienst” – vorübergehend oder dauerhaft. Im weiteren Verlauf kann es zu Gefäßwucherungen (Neovaskularisationen) in der zerstörten Netzhaut kommen. Diese können zu einer Einblutung in den Glaskörper mit einer weiteren Verschlechterung des Sehens führen. Auch durch Netzhautschwellungen (Ödeme) oder gar einem Grünen Star kann das Sehvermögen beeinträchtigt werden.
Was ist die Ursache?
Zu dickes Blut bei Leukämie, Veränderungen der Gefäßwände durch die Zuckerkrankheit und Nikotinmissbrauch (Rauchen), Druck auf die Venen durch hohen Augeninnendruck (15% der Fälle) und in 75 % der Fälle ein zu hoher Blutdruck. Im Fall des hohen Blutdrucks drückt an einer Kreuzung zwischen Arterie und Vene die pralle Arterie die Vene ab und es kommt zu Stau und Blutgerinnung, also einer Thrombose.
Wie merke ich das?
Bei geringer Ausdehnung der betroffenen Netzhautfläche merke ich evtl. nichts oder habe nur den Eindruck, irgendwo “fehlt ein Stück” nach der Seite. Bei starker Ausdehnung ist die obere oder untere Hälfte des Gesichtsfeldes (Hemizentralvenenverschluss), bzw. sogar das ganze Gesichtsfeld (Zentralvenenverschluss), an einem Auge beim Sehen stark eingeschränkt. Die oben erwähnten Komplikationen können nach Monaten zu weiteren Sehverschlechterungen oder zu starken Schmerzen führen.
Was können Sie tun?
Tritt eine plötzliche Sehverschlechterung auf, sollten Sie immer gleich einen Augenarzt aufsuchen. Es wird versucht durch Blutverdünnung die Folgen zu dämpfen. Eine Erholung des Sehens tritt jedoch – wenn überhaupt – nur sehr langsam und kaum je vollständig ein.
Welche Behandlungsmöglichkeiten gibt es?
1. Operation
2. Laserbehandlung
3. Medikamente (Operative Medikamenteneingabe)
Die Weitsichtigkeit (Hyperopie) ist eine Sehstörung, die durch unscharfes Sehen bei entspanntem Auge gekennzeichnet ist. Der Weitsichtigkeit können zwei Ursachen zugrunde liegen: Die Brechungshyperopie (normale Augenlänge, zu geringe Brechkraft) und die Achsenhyperopie (normale Brechkraft, zu geringe Augenlänge). Somit ist das Auge entweder von der Hornhaut bis zur Netzhaut im Verhältnis zu seiner Brechkraft zu kurz, oder die Brechkraft von Hornhaut und Linse, zu gering. Eine Achsenhyperopie ist wesentlich häufiger als eine Brechungshyperopie. Eine Sonderform der Brechungshyperopie stellt die Linsenlosigkeit dar. Wenn die Linse fehlt, wird die Gesamtbrechkraft des Auges nur durch die vordere Hornhautfläche bestimmt.
Die Achsenhyperopie ist fast immer angeboren. Dabei bewirkt eine Achsenverkürzung von einem Millimeter eine Weitsichtigkeit von etwa +3 Dioptrien. In beiden Fällen der Hyperopie liegt der Brennpunkt parallel einfallender Lichtstrahlen hinter der Netzhaut. Ein scharfes Bild ergibt sich jedoch nur dann, wenn die Strahlen genau auf der Netzhaut vereinigt werden. Um die Weitsichtigkeit zu kompensieren, akkommodiert ein nicht korrigiertes weitsichtiges Auge ständig, passt also seine Brechkraft an. Dies geschieht nicht nur, um Gegenstände in der Nähe, sondern auch, um Gegenstände in der Ferne scharf auf der Netzhaut abzubilden. Diese Fehlsichtigkeit kann durch jüngere Menschen häufig sehr lange durch eine verstärkte Naheinstellung, also durch Anpassung der Brechkraft ihrer Augen (Akkommodation) ausgeglichen werden. Die Fähigkeit der Linse zur Akkommodation lässt allerdings mit dem Alter (im Rahmen der so genannten Alterssichtigkeit bzw. Presbyopie) nach.
Die Weitsichtigkeit (Hyperopie) zeigt selten einen fortschreitenden Verlauf, auch nicht altersbedingt. Eine starke Weitsichtigkeit äußert sich – besonders bei älteren Menschen – dadurch, dass die Sehschärfe in der Nähe stärker eingeschränkt ist als in der Ferne. Weitsichtige müssen bereits in der Ferne akkommodieren. Infolge der ständigen Akkommodation können Beschwerden auftreten, die sich durch Augenschmerzen und Kopfschmerzen, Augenbrennen, Bindehautentzündungen, verschwommenes Sehen und schnelle Ermüdung äußern. Besonders bei kleinen Kindern ist es wichtig, die Weitsichtigkeit rechtzeitig zu erkennen und zu korrigieren, da es durch die erforderliche Anpassung der Brechkraft (Akkommodation) zum Einwärtsschielen kommen kann.
Eine Weitsichtigkeit (Hyperopie) kann durch eine Brille mit Sammellinsen, durch Kontaktlinsen, durch eine Augenlaser-Operation oder durch andere Augenoperationen (z.B. refraktiver Linsentausch (CLE) oder zusätzlich zur körpereigenen Linse implantierbare Linsen) ausgeglichen bzw. behandelt werden.
Es gibt keine Maßnahmen zum Vorbeugen einer Weitsichtigkeit (Hyperopie), ob erworben oder altersbedingt.
Glossar – Informationen zu den wichtigsten Augenerkrankungen
Altersweitsichtigkeit
Arterienverschlüsse
Astigmatismus
Auswärtskehrung des Augenlids

Bindehautentzündung
Botulinumtoxin A
Diabetische Retinopathie
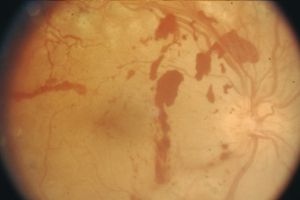
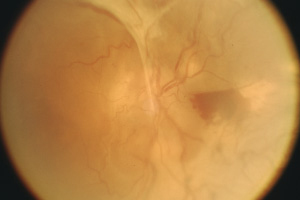
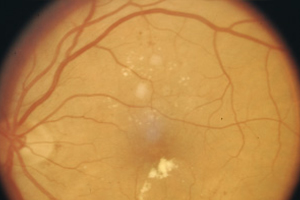
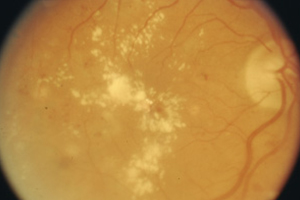
Einwärtskehrung des Augenlids

Farbsehstörungen

Grauer Star (Katarakt)
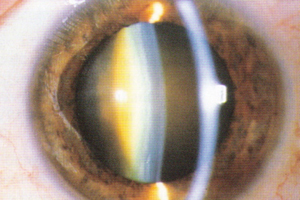
Grüner Star (Glaukom)
Da das Auftreten eines erhöhten Augeninnendrucks zudem auch meistens ohne Schmerzen und ohne Symptome einhergeht, bezeichnet man diese heimtückische Erkrankung auch als den "leisen Dieb der Sehkraft". Nicht nur der erhöhte Augeninnendruck spielt beim Glaukom eine Rolle, sondern auch die Durchblutung des Sehnervenkopfes.
Völlig anders sieht es beim Glaukomanfall aus (siehe unten).
Das Offenwinkelglaukom ist die am häufigsten auftretende Form des Glaukoms, dessen wirkliche Ursache weitgehend unklar ist. Wie der Name besagt, liegt hier keine Verlegung des Kammerwinkels als Ursache für die Erhöhung des Augeninnendrucks vor.
Hier liegt eine Fehlbildung vor, so dass das Kammerwasser nicht normal abfließen kann. Die Behandlung besteht in einer korrigierenden Operation.
Diese Form des Glaukoms tritt bei Augen mit eng gebautem Kammerwinkel auf, bei denen die Regenbogenhaut plötzlich die Abflusswege des Kammerwassers verlegt. Damit entsteht eine schnelle, anfallsartige Erhöhung des Augeninnendrucks. Als Folge können ein Schleiersehen (Regenbogenfarben um Lichtquellen), heftige Kopfschmerzen, Augenschmerzen, Übelkeit und Erbrechen auftreten. Das Auge ist stark gerötet und fühlt sich steinhart an. Der akute Glaukomanfall ist ein Notfall ! und bedarf einer sofortigen medikamentösen und baldigen operativen Behandlung. Findet keine Behandlung statt kann das Auge schnell erblinden.
Hier entsteht aufgrund einer anderen Augenerkrankung, z.B. infolge einer Verletzung, Entzündung oder eines Tumors, eine Abflussbehinderung für das Kammerwasser. In der Folge erhöht sich der Augeninnendruck und führt zu den beschriebenen Sehnervenschädigungen.
Zum einen kann der Augeninnendruck mit einem sogenannten Applanationstonometer bestimmt werden. Tut nicht weh – das Auge wird betäubt. Nach Anfärbung der Hornhaut wird durch Auflegen eines kleinen Druckkopfes auf das Auge der Augeninnendruck ermittelt.
Ein definierter Lichtreiz (heller Punkt) wird von außen kommend zur Mitte geführt bis der Patient ihn bemerkt und dann registriert. Dabei schaut der Patient in eine Halbkugel.

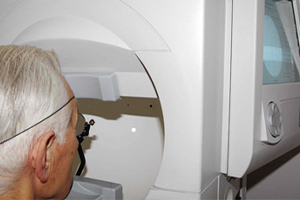
Bei dieser Untersuchung schaut der Patient ebenfalls in eine Halbkugel. Ein Computer bietet ihm Lichtpunkte unterschiedlicher Größe und Helligkeit an, welche der Patient melden muss. Die Aufmerksamkeit wird ständig durch Fangfragen kontrolliert.


Hornhautentzündung (Keratitis)
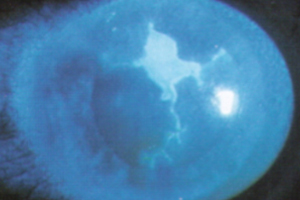
Hornhautgeschwür (Ulcus coneae)
Kurzsichtigkeit (Myopie) – Allgemein
Kurzsichtigkeit – Progression/Prophylaxe
Die Prophylaxe mit niedrigdosiertem Atropin, meist in der Konzentration von 0,01%, hat sich inzwischen weltweit verbreitet und kann im Alter von 6 – 14 Jahren angeboten werden, wenn eine jährliche Myopieprogression von mindestens 0,5 dpt vorliegt. Die Datenlage hierzu ist solide und das Verhältnis von Nutzen und Nebenwirkungen günstig.
Es ist eine Gemeinsamkeit der optischen Methoden, dass entweder neben der ersten auf die Fovea fokussierten Bildschale eine zweite vor die Netzhaut fokussierte Bildschale (bei einigen Kontaktlinsen und bei Brillengläsern mit zentraler Aussparung) generiert wird oder die Bildschale so gebogen wird, dass sie in der Peripherie vor der Netzhaut liegt, was beides ein Stoppsignal für das Augenwachstum darstellt.
Für die optische Therapie können multifokale oder orthokeratologische Kontaktlinsen angeboten werden, wenn eine Myopieprogression von mindestens 0,5 dpt pro Jahr besteht und bei den Kontaktlinsen ein korrektes Tragen und eine adäquate Hygiene garantiert ist. Das infrage kommende Altersspektrum entspricht dem, bei dem auch eine Atropintherapie indiziert ist.
Erste Studien sprechen für die progressionsmindernde Wirkung von Multisegmentbrillengläsern, die parallel eine Myopie- bzw. Visuskorrektion erlauben. Für eine allgemeine Empfehlung sind zu diesen Brillengläsern weitere Studien wünschenswert.
Makuladegeneration

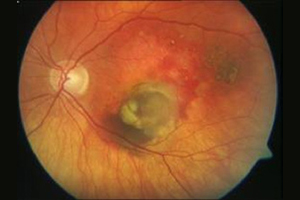
Bei der „trockenen“ Form wird ein Früh- von einem Spätstadium unterschieden. Das Frühstadium der trockenen Makuladegeneration erkennt der Augenarzt bei der Spiegelung des Augenhintergrundes an sog. Drusen, das sind kleine gelbliche Ablagerungen unter der Netzhaut. Dabei ist das Sehen allenfalls geringfügig eingeschränkt.
Bei der „feuchten“ Makuladegeneration, die sich bei einem kleinen Teil der Patienten aus der tro-ckenen Form entwickelt, sprossen als Reaktion auf die Drusen kleine Gefäße unter die Netzhaut. Diese neugebildeten Gefäße sind undicht, weshalb sich Flüssigkeit in der Netzhautmitte einlagert („Makulaödem“). Auch kann es aus diesen nicht stabil gebauten Gefäßen leicht zu Blutungen unter und in die Netzhaut kommen. Hierdurch kann sich die Netzhautmitte narbig umwandeln und die Sehzellen unwiederbringlich zu Grunde gehen.
A: Tragen Sie Ihre Lesebrille und schauen Sie auf das Netz im normalen Leseabstand
B: Decken Sie ein Auge mit der Hand ab
C: Schauen Sie mit dem offenen Auge auf den Punkt in der Mitte des Gitters
D: Wiederholen Sie diesen Test mit dem anderen Auge

1. Sind Linien verzerrt oder wellig ?
2. Sind Bereiche im Gitter verschwommen ?
3. Erscheinen in dem Gitter einige Quadrate größer oder kleiner als die übrigen ?
4. Fehlt dem Gitter eine oder mehrere Ecken ?
5. Sind leere Stellen erkennbar ?

Um den Augenhintergrund beurteilen zu können bedarf es einer indirekten und direkten Augenspiegelung, die dem Arzt das natürliche Erscheinungsbild der Netzhaut zeigen. Diese Untersuchung wird in der Regel nach medikamentöser Erweiterung der Pupille durchgeführt.
Dies ist eine bewährte Untersuchungsmethode zur Darstellung der normalen und krankhaften Kreislaufverhältnisse von Aderhaut, Netzhaut und Sehnerv. Es wird der zeitliche Ablauf des Einströmens und Ausströmens eines speziellen Farbstoffes photographisch erfasst und digitalisiert. Dieser Stoff wird in die Armvene injiziert. Durch die Injektion verteilt sich dieser gelbe Farbstoff im gesamten Körper, auch in den Gefäßen im Auge.


Diese Untersuchungsmethode stellt ein neues Verfahren zur Gewebsdiagnostik der Netzhaut und des Sehnerven dar. Die OCT ist ein Abbildungsverfahren, das anhand von Lichtwellen Schnittbilder der Netzhaut erzeugt, die nahezu einem mikroskopischen Schnitt gleich sind. Diese Methode ist zur weiteren Diagnostik, Behandlungsentscheidung und Therapiekontrolle bei der AMD nicht mehr wegzudenken. Da diese wertvolle Untersuchungsmethode bisher nicht zum Leistungskatalog der gesetzlichen Krankenkassen gehört, kann und darf diese nur privatärztlich als IGeL (individuelle Gesundheitsleistung) erbracht und abgerechnet werden.
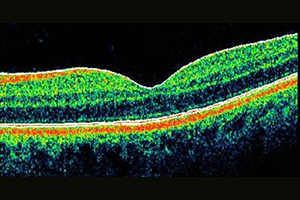
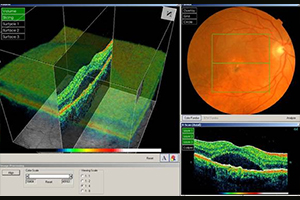
Bei der Suche nach der Ursache der Gefäßneubildung unter der Netzhaut fand sich als wesentlicher Faktor der Botenstoff VEGF (Vascular Endothelial Growth Factor). Dessen übermäßige Produktion bei der feuchten AMD führt zu einem krankhaften Gefäßwachstum und Schwellung der Netzhautmitte. Daher wurden gezielt Hemmstoffe gegen diesen Wachstumsfaktor entwickelt. Diese zur Zeit verfügbaren VEGF-Hemmer werden unter sterilen Bedingungen mit einer feinen Nadel schmerzfrei in das Augeninnere injiziert. Da die Wirkdauer nur begrenzt ist, sind in der Regel wiederholte Behandlungen erforderlich.
In früheren Stadien der „feuchten“ AMD kann in bestimmten Fällen eine Laserbehandlung sinnvoll sein. Diese Behandlung erfolgt ambulant und ist in aller Regel schmerzfrei. Mit dem Laserstrahl werden dabei die krankhaften Gefäße durch Hitzeinwirkung verödet. Die darüberliegende Netzhaut wird als Nebenwirkung ebenfalls vernarbt. Es hat sich jedoch gezeigt, dass auch bei zunächst erfolgreicher Laserbehandlung im weiteren Verlauf sehr häufig erneut abnormale Gefäße aussprossen können.
Bei dieser Behandlungsform für ein bestimmtes Stadium der feuchten Makuladegeneration wird zunächst eine Substanz als Infusion in eine Armvene verabreicht, die dann im Auge die Gefäßwucherungen für den Laserstrahl empfindlicher macht. Damit können die abnormal wuchernden Gefäße unter Netzhautmitte verödet werden. Allerdings kommen nur ganz bestimmte Gefäßneubildungen dafür in Frage, was durch den Augenarzt mit der Gefäßdarstellung (Fluoreszeinangiographie) vorher festgestellt wird. Auch ist diese Behandlung nur in einem relativ frühen Stadium der feuchten AMD sinnvoll. Ist bereits eine Narbe entstanden, hat sie keinen Einfluss mehr. Die Behandlung muss meist mehrfach, typischerweise in vierteljährlichen Abständen erfolgen, da sich die Gefäße nicht mit einer einzigen Therapie verschließen lassen. Auch diese Behandlungsform ist schmerzfrei und kann ambulant durchgeführt werden. Seit 2006 verdrängt zunehmend die deutlich wirkungsvollere Therapie mit VEGF-Hemmern die PDT.
Trotz großer Fortschritte in der Behandlung der feuchten altersbedingten Makuladegeneration in den letzten Jahren kann das Fortschreiten dieser Erkrankung in ca. 30% der Fälle nicht aufgehalten werden. In geeigneten Fällen sowie bei Auftreten von Massenblutung unter die Netzhaut oder in den Glaskörperraum kann mit chirurgischen Verfahren sehr oft eine völlige Erblindung verhindert werden. Operationstechnisch bedient man sich der Pars plana Vitrektomie sowie eines speziellen Instrumentariums.
Netzhautablösung
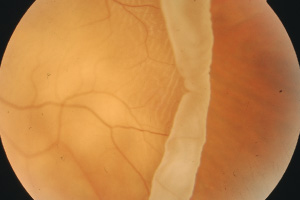
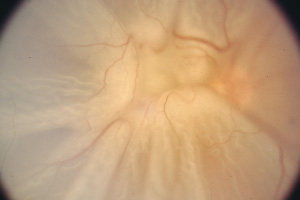
Netzhautlöcher, -degeneration

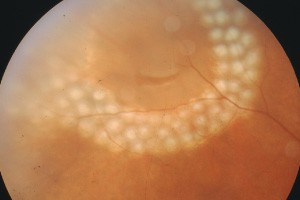
Trockene Augen
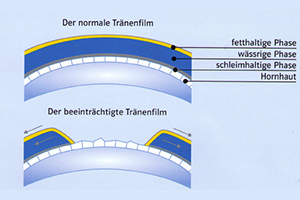

Venenverschlüsse
Ein operatives Verfahren, welches bei Zentralvenenthrombosen angewendet wird ist die Radiäre Optikoneurotomie, kurz RON. Hierbei werden bei einer aufwendigen Operation im Auge am Sehnervenkopf kleine Schnitte durchgeführt, welche die Durchblutung fördern sollen. Bisher liegen noch keine langen Erfahrungen vor, aber in einigen Fällen lassen sich Sehverbesserungen erreichen.
Seit langem anerkannt ist eine Laserbehandlung der Netzhaut zur Verhütung eines Grünen Stars. Dieser durch Gefäßwucherungen entstehende Grüne Star (Neovaskularisationsglaukom) ist die häufigste Ursache in der westlichen Welt, ein Auge entfernen zu müssen.
Zur Auflösung der Blutungen infolge des Venenverschlusses und zur Rückbildung können Medikamente in den Glaskörperraum operativ eingesetzt werden, unter anderem VEGF-Hemmstoffe. Seit Ende 2010 ist ein Cortisonpräparat als intravitreales Implantat zur Behandlung zugelassen. Nach einmaliger Injektion des intravitrealen Implantates wird der Wirkstoff kontinuierlich über 6 Monate in den Glaskörper abgegeben. Die Medikamente verhindern das Einwachsen von Blutgefäßen in das geschädigte Gewebe und dichten die geschädigten Blutgefäße ab. Dies ist eine Voraussetzung, um eine Stabilisierung der Sehschärfe zu erreichen.
Weitsichtigkeit (Hyperopie)
Hier finden Sie einen schnellen Zugang zu interessanten Servern für Patienten und Ärzte.
116117 (→ eTerminservice)
BVA (→ Berufsverband der Augenärzte)
Christoffel-Blindenmission (→ Christoffel-Blindenmission)
DOG (→ Deutsche Ophthalmologische Gesellschaft)
DGII (→ Deutschsprachige Gesellschaft für Intraokularlinsen-Implantation und Refraktive Chirurgie)
Pro Retina Deutschland e.V. (→ Pro Retina Deutschland e.V.)
www.woche-des-sehens.de (→ Woche des Sehens)
Weitere Informationen/Links
Termine ganz bequem von Zuhause mit dem eTerminservice ausmachen – ohne Vermittlungscode.
Informationen über Vorsorge, Krankheiten. Aktuelle Presseinformationen
Die Christoffel-Blindenmission informiert über Armut und Behinderung. Besonders über die Ursachen von Behinderung, den Zusammenhang von Armut und Behinderung – und Wege, diesen Kreislauf zu durchbrechen.
Die DOG ist die medizinisch-wissenschaftliche Fachgesellschaft für Augenheilkunde in Deutschland. Sie vereint unter ihrem Dach mehr als 5.700 Ärzte und Wissenschaftler, die augenheilkundlich forschen, untersuchen und behandeln.
Die DGII fördert als gemeinnütziger Verein die wissenschaftliche und praktische Tätigkeit auf dem Gebiet der Katarakt- und refraktiven Chirurgie des Auges.
Selbsthilfevereinigung von Menschen mit Netzhautdegenerationen.
Unter einem jährlichen Thema machen die sieben Trägerorganisationen durch eine Vielzahl von Aktionen bundesweit auf die Bedeutung von gutem Sehvermögen, auf die Ursachen vermeidbarer Erblindung sowie auf die Situation sehbehinderter und blinder Menschen in Deutschland und in den sogenannten Entwicklungsländern aufmerksam.

